Publié : février 2026
Temps de lecture : 4 min 30 s
Publié : février 2026
Temps de lecture : 4 min 30 s
Cela commence par des douleurs soudaines et insupportables au niveau de l’abdomen – au point de le réveiller en sursaut la nuit. Lors d’un voyage d’affaires à la Barbade en mars 2025, Ted Wagstaff est secoué de douleurs à l’estomac si fortes qu’elles le plient en deux. Il n’arrive pas à trouver le sommeil pendant deux nuits de suite. Au début, il pense à une intoxication alimentaire après avoir mangé des crevettes. Cela ne peut être que cela. Les douleurs reviennent un mois plus tard – cette fois-ci s’élevant à 12 sur une échelle de la douleur de 10 – il sait que quelque chose cloche vraiment.
Face à l’adversité
Ted a toujours été en bonne forme physique et fait attention à ce qu’il mange. Qu’il court, soulève des haltères ou fasse de l’exercice pour améliorer son endurance, l’activité physique fait partie de son ADN. Au fil des ans, il termine 16 courses à obstacles dans la boue et courses à obstacles intenses – des courses de 16 à 21 km épuisantes qui ont pour but de mettre à l’épreuve sa force physique et mentale.
« Je connais bien la douleur, de dire Ted. Mais celle au niveau de mon abdomen n’est pas comparable à celle que j’ai déjà éprouvée. »
Source croissante de préoccupation
Ted contacte son médecin de famille, qui lui fait faire une échographie, une prise de sang et une endoscopie. Après avoir passé en revue les résultats des deux premiers examens, la Dre Stephanie Canning, gastroentérologue à L’Hôpital d’Ottawa, remarque quelque chose de préoccupant et demande à Ted de venir la voir une semaine plus tôt que prévu.
Lorsque Ted arrive à L’Hôpital d’Ottawa, au lieu d’aller directement passer son endoscopie, la Dre Canning lui demande de passer la voir. Ted commence à s’inquiéter.
L’échographie a révélé la présence d’une masse anormale dans son abdomen, et la
Dre Canning le presse d’aller à l’Urgence du Campus Civic pour faire d’autres examens plus poussés. Les résultats sont vite disponibles et montrent une chose à laquelle Ted n’avait jamais pensé.
« Lorsque la Dre Canning vient me voir à l’hôpital pour parler des résultats de mon examen de tomodensitométrie, elle tire une chaise et s’assied juste devant moi. Je comprends alors que les nouvelles ne sont pas bonnes, d’ajouter Ted. Elle me dit que les images de tomodensitométrie montrent des signes manifestes de lymphome. Je lui réponds : « DE QUOI PARLEZ-VOUS?! » Je pensais avoir un ulcère à l’estomac. Je n’ai jamais pensé qu’il pouvait s’agir d’un cancer. »
D’autres examens s’ensuivent, notamment des prises de sang, une tomographie par émission de positrons (TEP) et une biopsie de la tumeur abdominale.
Les résultats confirment que Ted est atteint d’un lymphome non hodgkinien de stade 3.
Une TEP révèle la présence de trois tumeurs. La plus grande et la plus préoccupante se trouve dans l’abdomen et mesure 14 cm x 14 cm x 9 cm – environ la taille et la forme d’une très grosse patate douce. Les deux autres sont près de son œsophage et de sa clavicule.
Recontrez le Dr Kevin Imrie, hématologue spécialisé dans les tumeurs malignes
Double impact
Ted est recommandé auprès du Dr Kevin Imrie, hématologue spécialisé dans les hémopathies malignes à L’Hôpital d’Ottawa.
Les soins contre le cancer à L’Hôpital d’Ottawa sont souvent fournis par une équipe collégiale d’experts, ainsi alors que Ted a sa première séance de chimiothérapie, le
Dr Imrie et une équipe spécialisée en pathologie continuent de faire des tests détaillés sur les échantillons de sang et de tissus de Ted. C’est le type d’analyse approfondie qu’il faut faire pour bien comprendre la biologie de la maladie dont souffre Ted.
Une fois ces résultats prêts, ils révèlent une surprise inattendue.
D’autres tests moléculaires confirment que Ted a un lymphome à double impact, à savoir un sous-type rare et agressif de lymphome non hodgkinien qui ne représente qu’environ 5 % des cas.
Comme ce sous-type répond moins bien à la chimiothérapie classique, l’équipe de soins de Ted revoit rapidement son approche et élabore un plan de traitement très intensif et personnalisé.
Sous-type rare et agressif de lymphome non hodgkinien
Expertise collective de la « ruche »
Les soins prodigués à Ted consistent en une approche axée sur « l’esprit de ruche » aux dires du Dr Imrie, en collaboration étroite entre l’hématologie, la pathologie, les soins infirmiers, l’imagerie médicale et la radio-oncologie. Le cas de Ted est étudié collégialement tout au long du traitement, avec des spécialistes qui se rencontrent régulièrement pour évaluer les images de tomodensitométrie, la pathologie et la réponse au traitement. « Avec ce type de lymphome, il n’y a pas de pilote automatique, explique le Dr Imrie. Le plan de traitement est constamment revu et ajusté. Ces décisions sont prises grâce à l’expertise collective, et Ted participe activement à ce processus. »
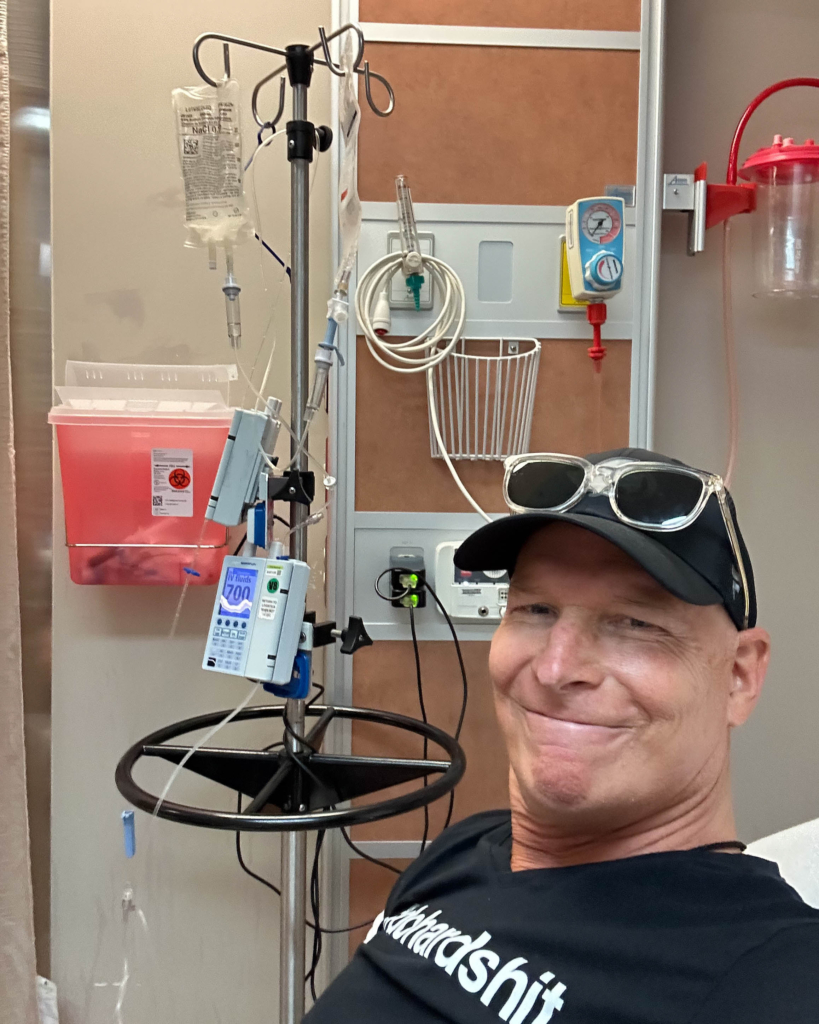
La chirurgie n’est pas une option pour Ted en raison de l’emplacement de la masse la plus importante, logée profondément dans son abdomen, près d’organes vitaux. La chimiothérapie devient le traitement de première ligne, mais la forme agressive de la maladie nécessite une approche plus intensive que d’habitude. Plutôt qu’une perfusion d’une journée tous les 21 jours, il reçoit cinq jours de chimiothérapie continue par cycle, administrée à l’aide d’une pompe à perfusion innovante qui fonctionne 24 heures sur 24, qu’il porte comme un sac à dos à une seule bandoulière. Le médicament est administré directement dans son cœur par un cathéter, ce qui lui permet de recevoir le traitement en ambulatoire, tout en dormant chez lui, grâce à l’excellent programme pour patients externes mis en place par L’Hôpital d’Ottawa.
« L’un des nombreux atouts de L’Hôpital d’Ottawa est le programme ambulatoire de son Centre de cancérologie, explique le Dr Imrie. Il nous permet d’administrer des traitements en toute sécurité sans hospitaliser les patients, ce qui améliore considérablement leur qualité de vie pendant ce qui est souvent un long parcours de soins. »
Pendant plusieurs mois, Ted suit 26 cycles de chimiothérapie, pour un total de 487 heures. Son traitement comprend une immunothérapie, qui aide son système immunitaire à reconnaître les cellules cancéreuses et à les attaquer, ainsi que des injections dans l’abdomen pour favoriser la production de globules blancs afin de le protéger contre les infections.
Comme le cancer de Ted présente un risque plus élevé de se propager au cerveau, des ponctions lombaires sont également effectuées à titre préventif afin d’administrer la chimiothérapie directement dans le liquide qui entoure le cerveau et de réduire ce risque.
Réponse exceptionnelle
La réponse de Ted au traitement est extraordinaire. Les examens de tomodensitométrie de suivi montrent que les deux petites masses ont complètement disparu et que la grosse tumeur abdominale a rétréci jusqu’à devenir plus petite qu’un petit pois. Compte tenu de la nature agressive du lymphome à double impact, l’équipe de soins de Ted recommande une courte série de séances de radiothérapie pour éliminer toute cellule cancéreuse restante, une mesure préventive visant à réduire le risque de récidive.
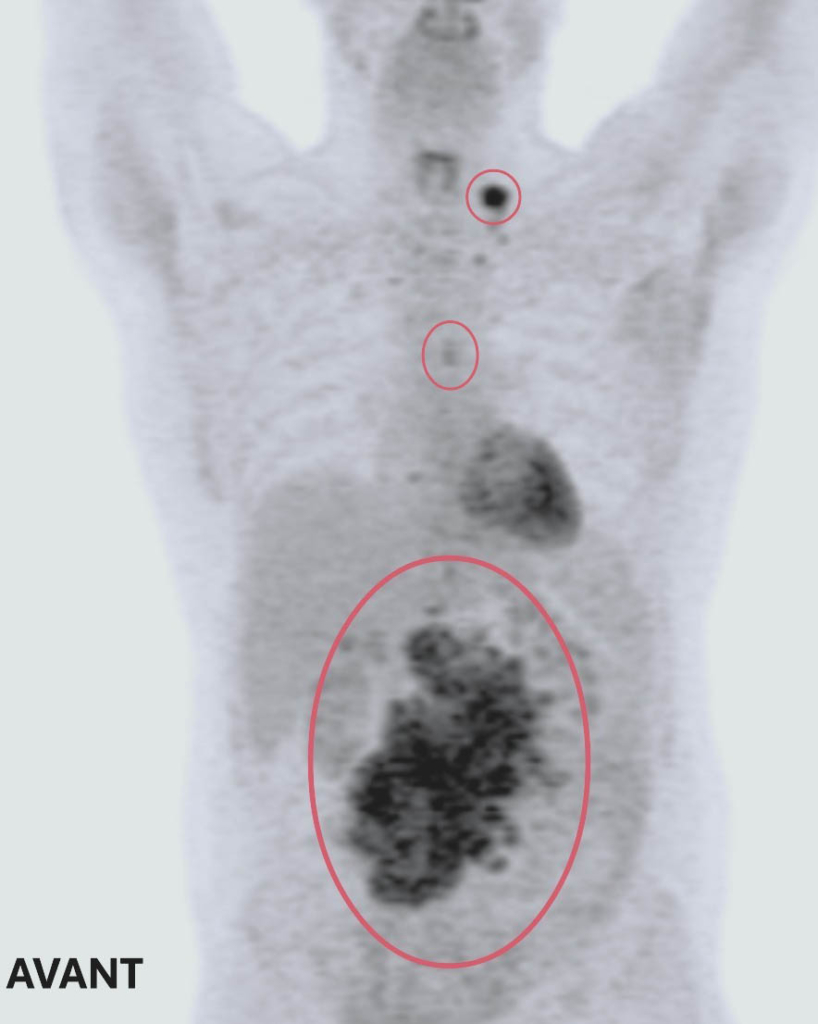
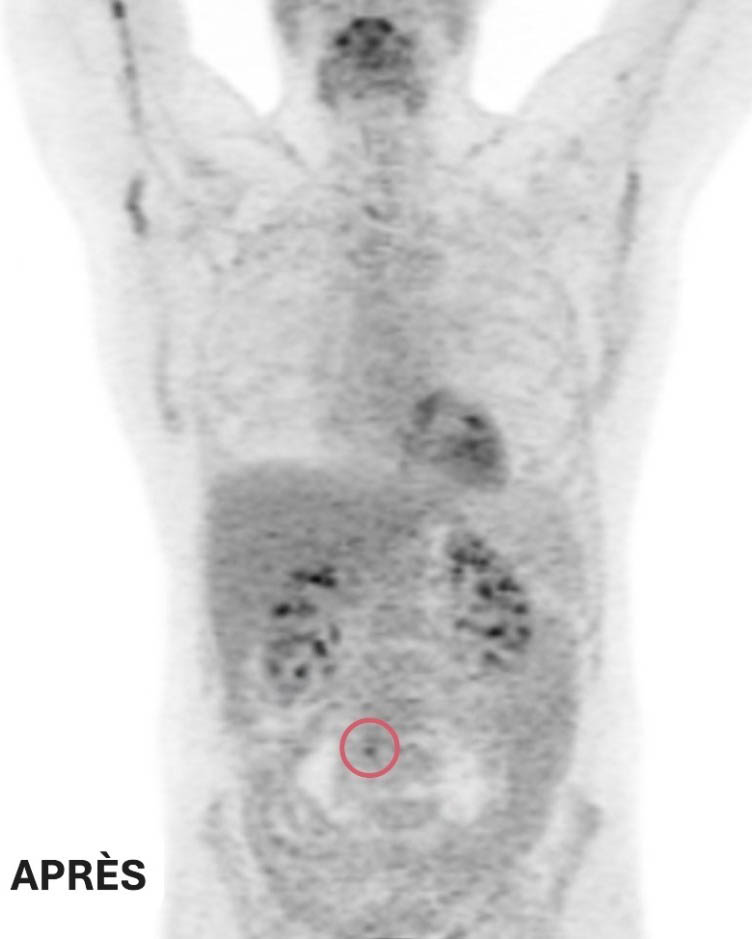
Clichés d’imagerie médicale avant et après ses traitements : deux des trois tumeurs de Ted ont complétement disparu. La troisième est maintenant de la taille d’un petit pois – Ted répond très bien au traitement suivi à L’Hôpital d’Ottawa.
Radiothérapie à l’aide du Versa HD
- Lors de ses traitements, Ted suit des séances de radiothérapie à l’aide du Versa HD, l’un des accélérateurs linéaires les plus perfectionnés actuellement commercialisés. Un accélérateur linéaire est un appareil utilisé en radiothérapie et qui émet des ondes électromagnétiques de fréquences élevées; le faisceau d’électrons qui en résulte est diffusé pour traiter des tumeurs cancéreuses. Avant chaque traitement, le Versa HD prend des clichés détaillés afin de confirmer l’emplacement exact, la taille et la forme de la tumeur, ce qui permet aux médecins d’ajuster les traitements en conséquence pour s’assurer que la radiothérapie est administrée avec précision et minimiser la radioexposition des tissus sains avoisinants.
Course à obstacles dans la boue
Dès le tout début, Ted aborde son combat contre le cancer avec la même détermination qu’il met dans chaque course à obstacles dans la boue. Avant de commencer son traitement, le Dr Imrie lui demande quel est son objectif. Ted n’hésite pas une seule seconde : pouvoir terminer une autre course à obstacles dans la boue. Même pendant ses séances de chimiothérapie, il reste actif, faisant de courtes promenades et quelques pompes lorsqu’il se sent assez fort.
Ted suit chaque examen de tomodensitométrie, chaque examen médical et chaque traitement, les cochant comme s’il s’agit d’obstacles à franchir. « Le cancer est devenu ma plus difficile course à obstacles dans la boue, dit-il. Je consigne et coche chaque étape, chaque traitement et chaque examen de tomodensitométrie. Je les traite comme une ligne d’arrivée vers laquelle je me dirige. »
Fait remarquable, cinq semaines seulement après avoir terminé sa chimiothérapie, Ted participe à la course « Tough Mudder » de Nashville.
Cadeaux du cancer
Ted’s cancer journey was challenging, but he credits his mindset; the support from his wife Jacqueline, their three adult children, his extended family, and an incredible network of friends; and his care team with helping him endure what he calls “a marathon of the body and mind.”

Tout au long de cette épreuve, Ted remarque quelque chose d’inattendu : la gentillesse.
« Je suis témoin d’actes de bonté incroyables de la part de tant de personnes, dit-il. Cela est l’un des nombreux cadeaux que m’apporte le cancer. De petites choses comme des textos pour prendre de mes nouvelles, des trajets en voiture pour me conduire à mes séances de chimiothérapie, et des collègues qui se relaient pour faire mon travail. Tout cela fait toute immense différence. »
Pour rendre hommage aux personnes qui l’ont soutenu tout au long de son parcours, Ted a organisé une réception de la gentillesse, invitant ses amis, sa famille et son équipe de soins afin de souligner l’impact de leurs soins et de leur générosité.
« Grâce aux progrès réalisés dans le traitement du lymphome, Ted a très bien réagi au traitement et les perspectives de guérison sont excellentes. »
— Dr Kevin Imrie
Regard tourné vers l’avenir
Aujourd’hui en rémission complète, Ted continue d’être suivi étroitement en faisant régulièrement des analyses de sang et un bilan de santé tous les trois mois pendant les deux prochaines années, un calendrier de suivi classique pour son diagnostic.
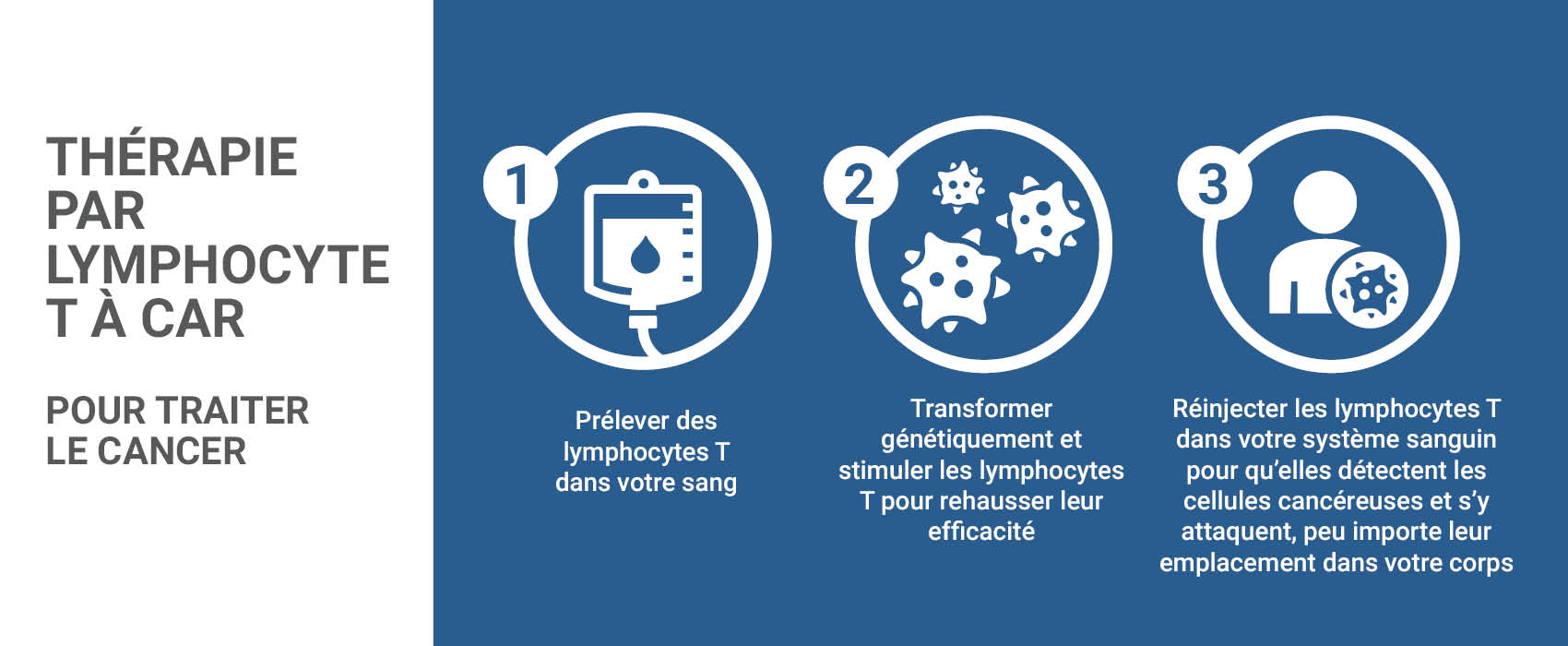
Sa réponse remarquable témoigne des progrès considérables réalisés ces dernières années dans le traitement du lymphome, depuis des diagnostics plus précis jusqu’à des traitements personnalisés de plus en plus efficaces. Des innovations dans l’immunothérapie et la thérapie immunocellulaire CAR-T aident plus de patients confrontés aux formes mêmes les plus agressives de la maladie à avoir de l’espoir.
« Grâce aux progrès réalisés dans le traitement du lymphome, Ted a très bien réagi au traitement et les perspectives de guérison sont excellentes, explique le Dr Imrie. Auparavant, si le lymphome réapparaissait, les options de traitement secondaire étaient limitées. Aujourd’hui, grâce à des thérapies telles que la CAR-T et d’autres traitements de pointe, nous disposons de plusieurs lignes de défense. Même si nous ne prévoyons pas de récidive du cancer, nous savons que si cela devait arriver, nous sommes bien équipés pour le traiter efficacement. »
« Les soins que j'ai reçus à L'Hôpital d'Ottawa ont été exceptionnels, des soins de calibre mondial à tous les égards, et cela a fait toute la différence.»
— Ted Wagstaff
Pour Ted, cette confiance reflète les soins qu’il a reçus tout au long de son parcours. « J’ai essayé de rester tout le temps positif. Je m’estime très chanceux. Les soins que j’ai reçus à L’Hôpital d’Ottawa ont été exceptionnels, des soins de calibre mondial à tous les égards, et cela a fait toute la différence. »

Tout en faisant face à son diagnostic et à son traitement contre le cancer, Ted se prépare à la venue au monde de son premier petit-enfant – une immense lueur d’espoir et de joie à laquelle se raccrocher durant des temps incertains.