Publié : janvier 2026
Temps de lecture : 3 minutes
Publié : janvier 2026
Temps de lecture : 3 minutes
Par une chaude journée de printemps en 2022, Jean Lebel s’engage dans ce qui doit être une balade à vélo en terrain connu à Cantley, au Québec, en compagnie de sa femme Anne-Marie et de proches amis. Cycliste expérimenté, Jean a déjà parcouru ces routes de campagne sinueuses d’innombrables fois. Dans un virage en épingle particulièrement prononcé, la balade devient toutefois rapidement le pire cauchemar de tout cycliste : une voiture surgit soudainement devant lui et le frappe de plein fouet. Inconscient et gravement blessé, Jean va maintenant devoir lutter pour rester en vie.
Un coup de foudre dès le premier coup de pédale
Pour Jean, le vélo n’est pas un simple passe-temps. Au sommet d’une carrière prestigieuse comme président-directeur général du Centre de recherches pour le développement international, il s’en sert pour s’évader du quotidien et, avant tout, passer des moments privilégiés avec Anne-Marie.
Leur histoire d’amour commence sur deux roues : Anne-Marie passe à vélo devant Jean; elle a 14 ans et, lui, 12. Ce bref moment provoque une première étincelle qui va se rallumer des années plus tard lorsqu’ils se rencontrent à l’aube de leur vie adulte. Ils ont depuis bâti une vie centrée sur l’aventure, la famille et une passion commune pour les voyages à vélo à travers le monde.
Ils n’ont jamais imaginé que cette passion qui les a réunis menacerait un jour de les séparer avant que Jean ne soit victime de cet accident qui aurait pu lui coûter la vie.

De la passion au danger
Lorsqu’il reprend connaissance après l’accident, Jean est complètement désorienté. Il reconnait le visage d’Anne-Marie, mais il ne cesse de répéter les mêmes questions, ce qui dénote la violence du choc. Son épaule a heurté le rétroviseur de la voiture et sa tête a rebondi sur la vitre arrière. Il a ensuite été projeté dans les airs avant d’atterrir sur la chaussée. Impuissante, Anne-Marie l’a vu osciller entre conscience et inconscience, terrorisée à l’idée de perdre son amoureux.
« Nous avons roulé ensemble pendant de nombreuses années, explique Anne-Marie. Rien ne peut nous préparer à un moment comme celui-là. »
Les ambulanciers paramédicaux réagissent rapidement et le transportent à l’Hôpital de Hull. L’équipe médicale comprend immédiatement, vu la gravité de ses blessures, que Jean a besoin des meilleurs soins disponibles en traumatologie. Il doit être transféré à L’Hôpital d’Ottawa – le centre de traumatologie le plus perfectionné de la région.
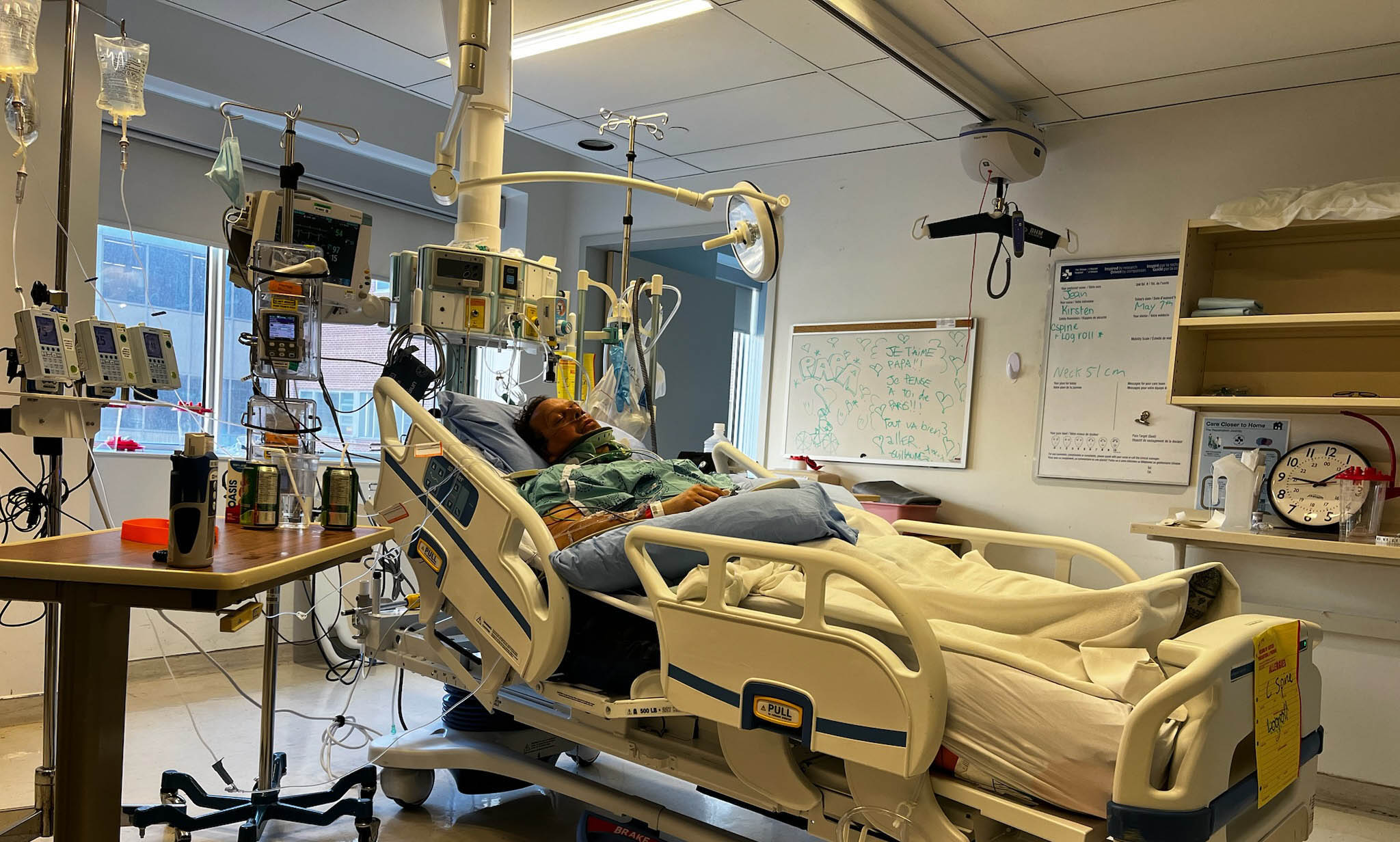
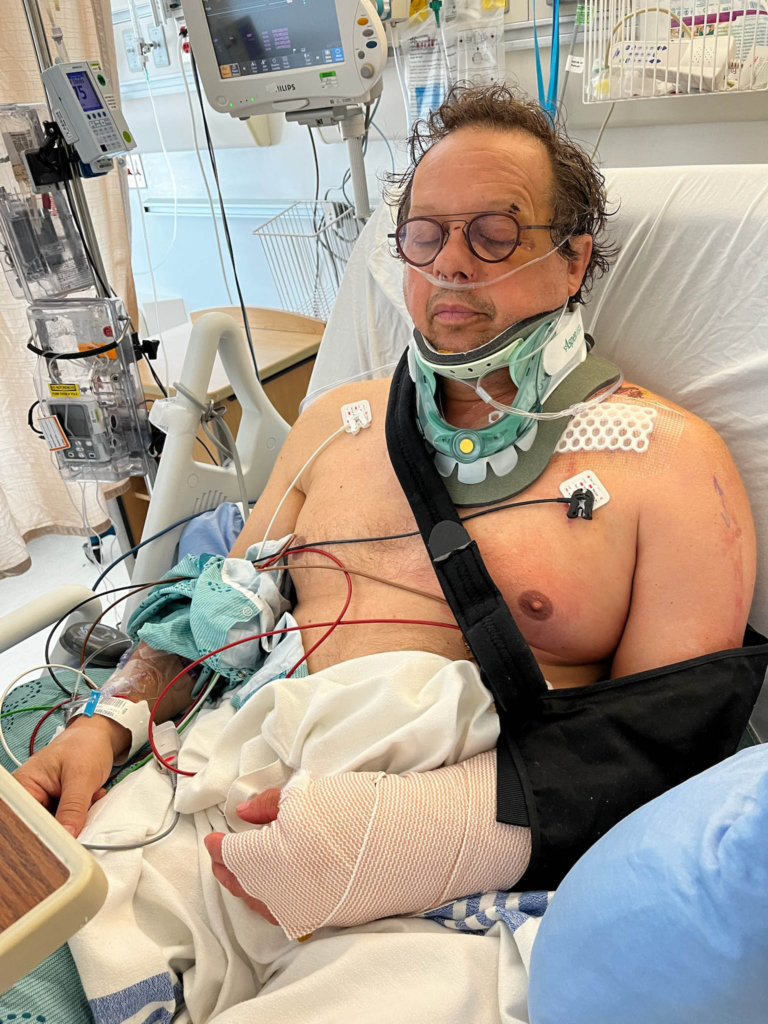
À son réveil à l’hôpital, Jean n’a aucun souvenir de l’accident, mais, fort heureusement, il est pris en charge par une équipe spécialisée en traumatologie de renommée mondiale qui lui fournit des soins vitaux à un moment où il en a le plus besoin.
Des soins de calibre mondial en traumatologie
À L’Hôpital d’Ottawa, une équipe multidisciplinaire est prête à le prendre en charge. Des spécialistes en neurochirurgie, en orthopédie et en soins critiques unissent leurs efforts dans le cadre d’une intervention rapide et coordonnée qui est rarement possible en dehors d’un grand centre de traumatologie.
Les blessures de Jean sont étendues. Il a notamment une très grave fracture au niveau de la C2 à la base du crâne, une fracture de la colonne vertébrale au niveau de la C6/T1, de multiples côtes cassées et des os brisés au niveau de la clavicule, de l’épaule et du bras, une contusion pulmonaire et une lacération rénale.
« Les gens survivent rarement à une fracture comme celle-ci. Jean a eu beaucoup de chance »
— Dr Safraz Mohammed
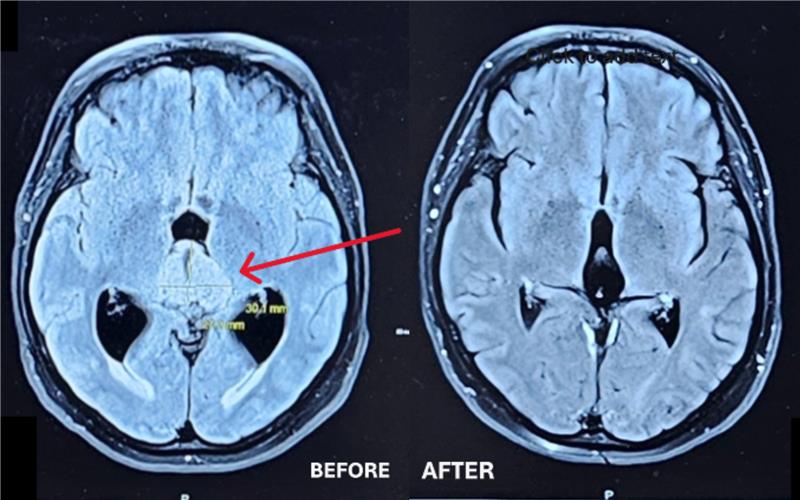
La fracture au niveau de la C2 est la plus préoccupante, car les fractures à cet endroit sont souvent mortelles. « Les gens survivent rarement à une fracture comme celle-ci. Jean a eu beaucoup de chance », explique le Dr Safraz Mohammed, neurochirurgien, qui figure parmi les médecins chargés de superviser les soins prodigués à Jean à L’Hôpital d’Ottawa. Un fragment d’os s’est détaché de la vertèbre C2 et exerce une pression sur le canal entourant l’artère vertébrale. S’il bouge ne serait-ce que d’un demi-centimètre, il pourrait sectionner l’artère, ce qui provoquerait un AVC grave, voire pire.
À son réveil à l’hôpital, Jean n’a aucun souvenir de l’accident, mais, fort heureusement, il est pris en charge par une équipe spécialisée en traumatologie de renommée mondiale qui lui prodigue des soins vitaux à un moment où il en a le plus besoin. Dans les heures qui suivent, il subit plusieurs interventions chirurgicales pour stabiliser sa clavicule, son épaule et son bras fracturés et soigner le poumon contusionné et la lacération rénale. On lui pose aussi un collet cervical rigide pour protéger la fragile lésion au niveau de la C2 durant sa guérison.
Guérir un jour à la fois
Étonnamment, une semaine plus tard seulement, Jean est suffisamment stable pour rentrer chez lui, ce qui témoigne des soins vitaux spécialisés qu’il a reçus. « Jean a frôlé la mort à plusieurs reprises, explique le Dr Mohammed. Si la fracture de la vertèbre C2 avait bougé ne serait-ce que légèrement, il aurait pu faire un grave AVC ou son cerveau aurait pu gonfler, entraînant ainsi sa mort. Si la lacération rénale avait été plus profonde, il aurait pu se vider de son sang. Même les fractures aux côtes auraient pu perforer un poumon et provoquer une urgence potentiellement mortelle. Beaucoup d’anges veillaient sur lui ce jour-là. »
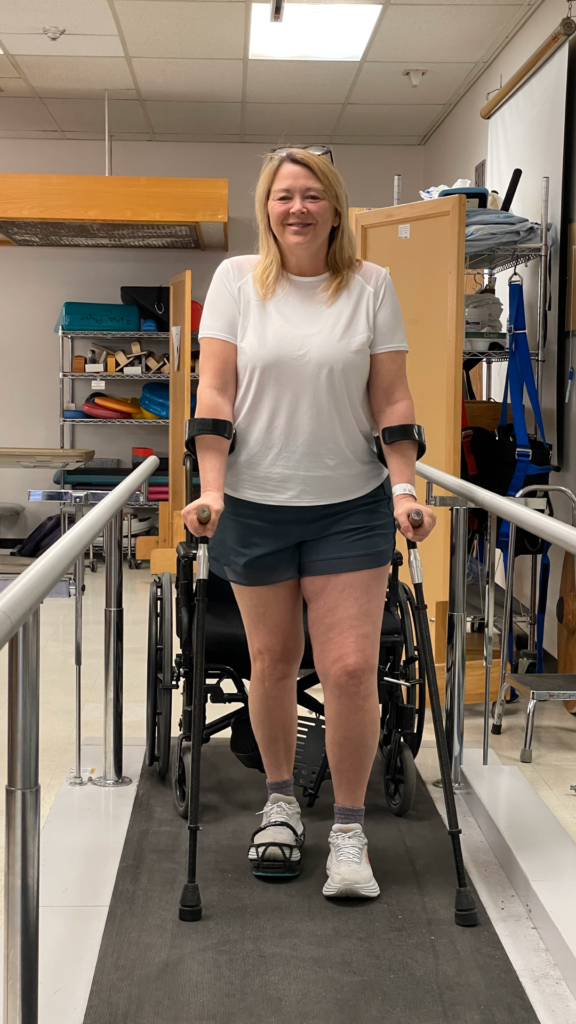
Jean se rétablit bien pendant les six mois qui suivent. Il entame un programme de réadaptation rigoureux qui prévoit une mobilité limitée pour protéger sa colonne vertébrale, des suivis réguliers et des tomodensitométries. Chaque jour, il doit faire preuve de patience et de persévérance, tout en écoutant son corps pour savoir ce qu’il peut endurer.
« Je suis comme un vélo : le titane, c’est trop génial. »
— Jean Lebel
« Lorsque j’ai entendu les médecins dire que les gens survivent rarement à ce type de blessures, j’ai compris à quel point j’avais eu de la chance et que je devais ma survie aux soins reçus à L’Hôpital d’Ottawa », confie Jean.
Bien qu’il garde encore des séquelles, notamment moins de force dans les mains, il va remarquablement bien. « J’ai beaucoup plus de métal dans mon corps que la moyenne des gens, plaisante-t-il. Je suis comme un vélo : le titane, c’est trop génial. »
Des soins extraordinaires une fois de plus
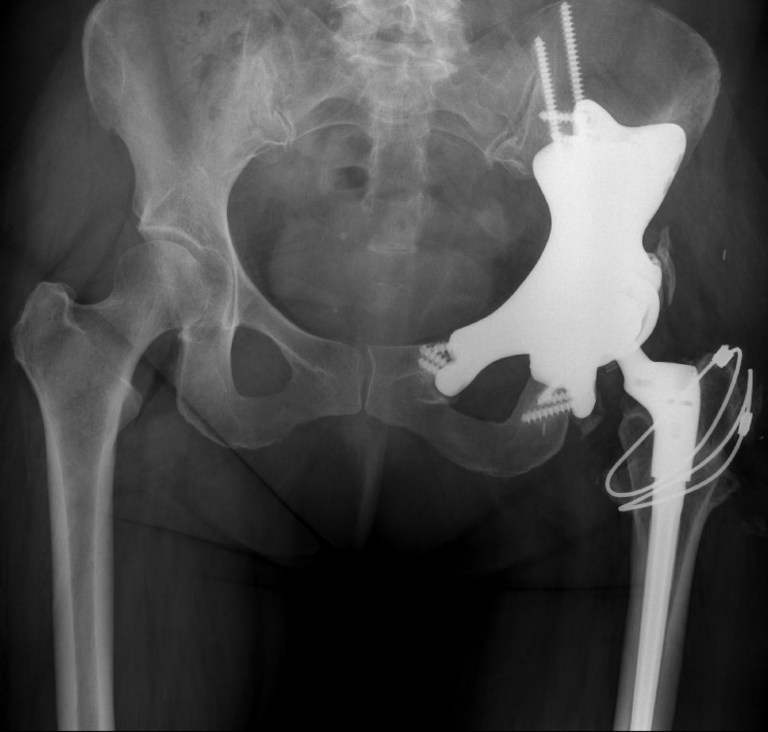
Ce n’est pas le premier accident qui bouleverse sa vie ni la première fois qu’il reçoit des soins à L’Hôpital d’Ottawa. En 2016, Jean tombe du toit de sa chalet à Gaspé, au Québec, et se fracture une hanche. Quelques mois après une intervention chirurgicale à Québec, son fémur se nécrose. Il est alors remis à L’Hôpital d’Ottawa pour une arthroplastie totale de la hanche en urgence.
Il arrive à marcher dès le lendemain de la chirurgie et peut rentrer chez lui le jour suivant. Cette expérience le marque profondément. Il réfléchit aux progrès considérables de la médecine : une chirurgie nécessitant autrefois plusieurs semaines d’hospitalisation, comme une arthroplastie totale de la hanche, ne requiert aujourd’hui qu’une seule journée à l’hôpital.
Six ans plus tard, il retourne à L’Hôpital d’Ottawa à la suite de son accident de vélo. Il est de nouveau pris en charge par certains des meilleurs médecins du pays.
Un engagement à donner en retour
Malgré tout ce qu’il doit endurer, Jean fait toujours du vélo aujourd’hui, mais il est plus prudent et va rarement sur la route. « L’accident a changé ma vision de la vie. J’ai décidé de prendre ma retraite parce que je veux profiter pleinement de la vie. Il y a encore tant de choses que je veux faire et découvrir. J’aime passer du temps chez moi, à Gaspé, et je veux profiter au maximum de chaque jour avec ma famille et mes amis. »
Incroyablement, son vélo est sorti presque indemne de l’accident. « Mon corps a absorbé tout l’impact », explique-t-il. Il le conserve comme un souvenir de tout ce qu’il a failli perdre.
« Si je pouvais donner un conseil aux gens, ce serait celui-ci : n’attendez pas qu’un accident se produise pour donner.»
— Jean Lebel
Jean ressent désormais la profonde responsabilité de soutenir L’Hôpital d’Ottawa. « L’Hôpital d’Ottawa a changé ma vie à deux reprises. Je considère qu’il est de mon devoir de faire un don en reconnaissance des soins que j’ai reçus. Si je pouvais donner un conseil aux gens, ce serait celui-ci : n’attendez pas qu’un accident se produise pour donner. Donnez tout simplement parce que cela fait une différence – pour vous et d’autres personnes. »