Publié : mars 2025
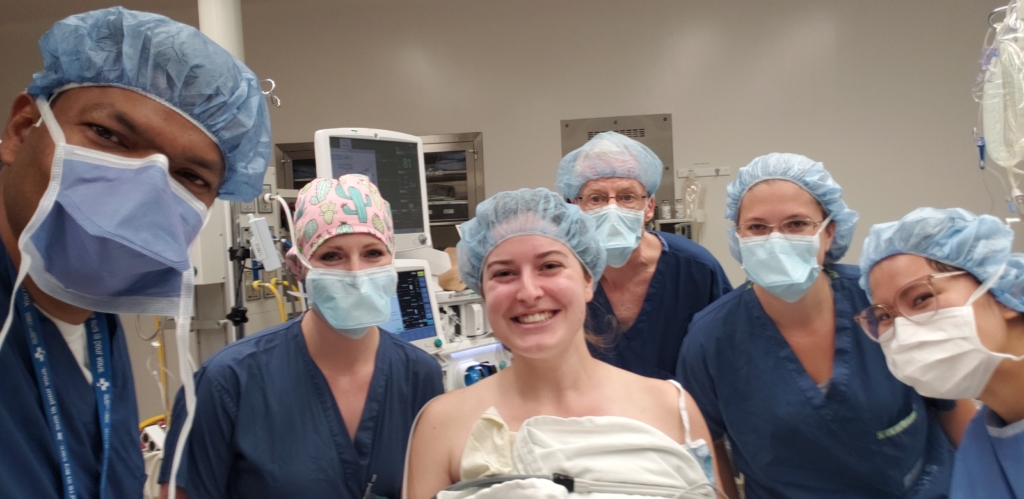
Imaginez ressentir au niveau du visage une décharge électrique soudaine, vive, intense et irrépressible. La décharge se reproduit, jour après jour, sans avertissement. Elle provoque une douleur si atroce que vous vous écroulez à genoux. C’est ce que Michelle Kupé a vécu au quotidien. Après des mois d’examens, elle a reçu le diagnostic de névralgie du trijumeau : une maladie rare ayant un effet débilitant sur sa vie. Désespérément à la recherche d’un soulagement, elle a demandé l’aide de l’équipe de neurochirurgie de L’Hôpital d’Ottawa dans l’espoir de reprendre le contrôle de sa vie.
En décembre 2017, Michelle a pris rendez-vous avec son dentiste pour en savoir plus sur l’étrange sensation de pulsation qu’elle ressentait dans la joue qui aurait pu être causée par une infection ou un problème dentaire. Le dentiste a fait des radiographies, mais il n’a décelé aucun problème dentaire. La sensation, toutefois, a persisté; Michelle avait l’impression que quelque chose clochait.
Au début de l’année suivante, alors que Michelle se préparait à partir en croisière avec des amies, la sensation persistante de pulsation et le sentiment général que quelque chose clochait l’ont incitée à retourner chez le dentiste. Ce dernier n’a toujours pas cerné l’origine de l’étrange sensation, mais il lui a prescrit des antibiotiques pour éliminer la possibilité d’une infection des sinus et d’autres problèmes. Pendant sa croisière, une idée tenace habitait les pensées de Michelle. Elle se disait : « Il m’est arrivé quelque chose… Je ne vais pas bien. Ma vie prend de toute évidence un tournant différent. Quelque chose ne va pas. »
La sensation de pulsation et la douleur s’intensifiant, Michelle est allée voir son dentiste une troisième fois. C’est à ce moment qu’il a soupçonné une maladie rare appelée névralgie du trijumeau, qui provoque une douleur intense semblable à une décharge électrique d’un côté du visage. Il lui a conseillé de prendre rendez-vous avec son médecin de famille afin de consulter un neurologue dès que possible.
La névralgie du trijumeau : une progression insoutenable
Les symptômes se sont aggravés pendant l’attente de la consultation en neurologie. « Je suis passée d’une impression de pulsion au visage à celle d’être électrocutée. C’était comme si j’étais poignardée; comme si un courant électrique traversait mon visage. »
« Je suis passée d’une impression de pulsion au visage à celle d’être électrocutée. C’était comme si j’étais poignardée; comme si un courant électrique traversait mon visage. »
— Michelle Kupé
À mesure que chaque crise s’atténuait, Michelle était terrifiée à l’idée de toucher ou de bouger le moindre muscle de son visage par peur de raviver la douleur. Elle a fini par voir un neurologue, qui a confirmé le diagnostic de névralgie du trijumeau. Le mystère était résolu, mais tout n’était pas clarifié pour autant. Il existe trois causes possibles à cette maladie : la sclérose en plaques, une tumeur cérébrale ou une compression vasculaire.
Tout sur la névralgie du trijumeau
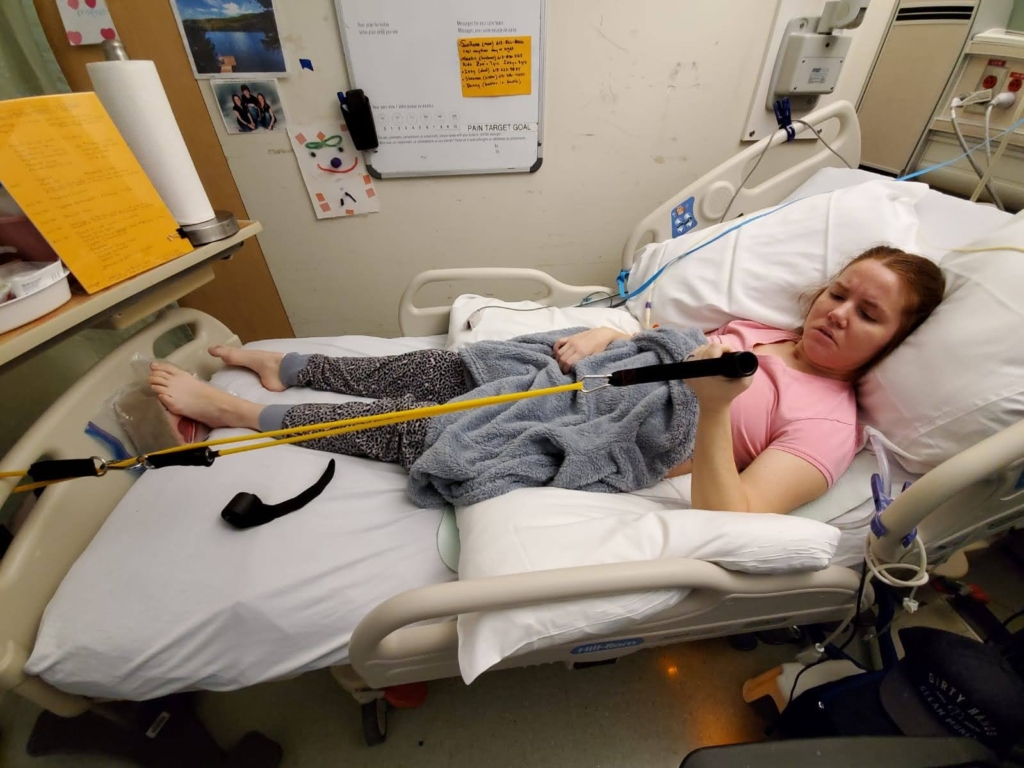
Pendant l’attente de l’examen d’IRM, Michelle a continué de gérer son entreprise d’immobilier prospère et de s’occuper de ses cinq enfants. Son état est resté stable grâce aux médicaments jusqu’au printemps 2018 – les poussées étaient occasionnelles, mais toujours douloureuses. Les choses ont ensuite commencé à se détériorer rapidement. Les crises étaient plus fréquentes et plus débilitantes. Manger, se brosser les dents et même sourire devenait insupportable.
« J’ai cru que je n’allais pas pouvoir continuer, se souvient-elle. Quelque chose d’aussi simple qu’une légère brise pouvait provoquer une crise. À l’approche d’un autre hiver, mon mari et moi avons envisagé de déménager dans un endroit chaud parce que je ne pouvais pas imaginer un vent froid toucher mon visage. »
Des décharges débilitantes pour le corps de Michelle
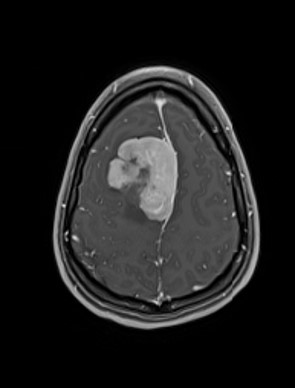
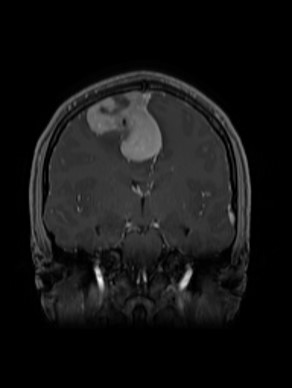
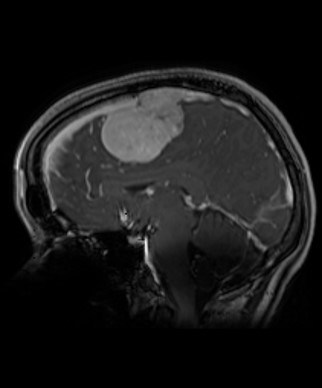
Les résultats de l’examen d’IRM ont révélé la cause : une compression vasculaire. Elle a ensuite été dirigée vers le Dr Adam Sachs, l’actuel chef de la Division de neurochirurgie de L’Hôpital d’Ottawa.
Le Dr Sachs et son équipe reçoivent des patients atteints d’une grande variété de douleurs faciales, mais la névralgie du trijumeau figure parmi les pires, selon lui. Elle touche le nerf trijumeau, qui transmet les signaux du visage au cerveau, et provoque une douleur intense semblable à une décharge électrique d’un côté du visage. « L’IRM a montré qu’une boucle artérielle allant vers le tronc cérébral et le cervelet comprimait le nerf trijumeau et provoquait la douleur », explique-t-il.
Directeur de la Neuromodulation et de la Neurochirurgie fonctionnelle et scientifique à L’Hôpital d’Ottawa
« Certaines personnes ont l’impression qu’un courant électrique à haute tension traverse leur visage. »
— Dr Adam Sachs
Une technique microchirurgicale moderne misant sur le téflon
Le traitement chirurgical existe depuis des décennies, mais de récents progrès ont apporté de nouvelles options thérapeutiques – des techniques microchirurgicales modernes plus efficaces et plus sécuritaires. Comme l’explique le Dr Sachs, les outils dont ils disposent aujourd’hui sont à la fine pointe de la technologie.
La procédure chirurgicale est complexe; la tête du patient est tournée parce que l’équipe de chirurgie doit accéder à un petit espace situé à l’arrière de la tête : l’angle pontocérébelleux. « C’est là que l’on voit tous les nerfs et les artères qui vont vers des structures très importantes du tronc cérébral. Il est proche du nerf facial et, s’il est endommagé, il entraîne une paralysie faciale. »
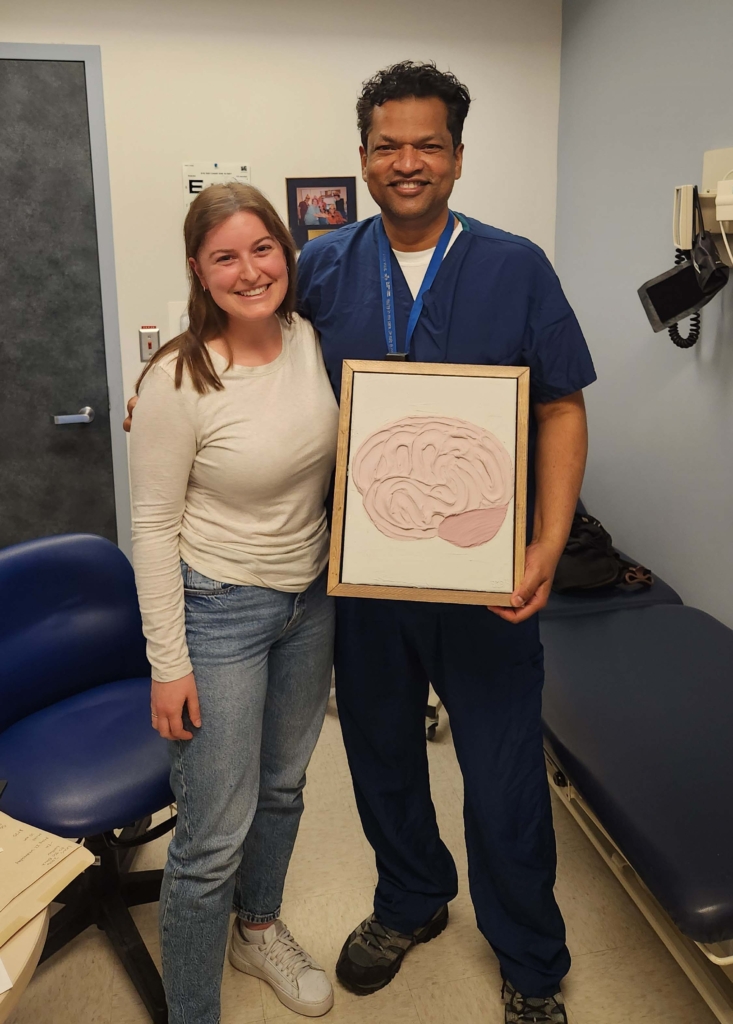
Dans le cas de Michelle, il y avait une grosse veine enserrant le nerf. La complexité de la chirurgie a incité le Dr Sachs à solliciter le concours d’un collègue, le Dr John Sinclair, pour l’assister pendant l’intervention.
« Nous avons décidé, même s’il s’agissait d’une grosse veine, que nous allions la disséquer soigneusement du nerf, en plus de l’artère. Nous avons ensuite placé de petits tampons en téflon sous la veine et l’artère pour les éloigner du nerf trijumeau », précise le Dr Sachs.
Le téflon crée une barrière physique qui empêche la veine et l’artère d’atteindre le nerf tout en permettant au sang de circuler à travers elles pour qu’elles continuent de fonctionner.
« Nous déchirons le téflon en morceaux microscopiques qui ont la forme de cigares. Nous créons ainsi une barrière parce le téflon n’est pas absorbé par le corps », ajoute le Dr Sachs.
Pendant les parties les plus complexes de l’intervention, l’équipe de neurochirurgie utilise des microscopes à fort grossissement et des couteaux microscopiques.
La douleur est une maladie invisible
L’Hôpital reçoit les patients atteints de névralgie du trijumeau de tout l’Est de l’Ontario. Selon le Dr Sachs, tous les cas ne sont pas aussi débilitants que celui de Michelle, mais, pour beaucoup d’entre eux, la douleur est aggravée par le fait que l’entourage ne comprend pas toujours ce que les patients vivent.
« Chaque fois qu’elle souriait, elle avait une crise et de la douleur, poursuit le Dr Sachs. Traiter la douleur est donc gratifiant pour un médecin parce que nous aidons à la soulager, ce qui peut avoir un effet transformateur pour le patient. »
— Dr Adam Sachs
« Le soulagement a été immédiat. »
— Michelle Kupé
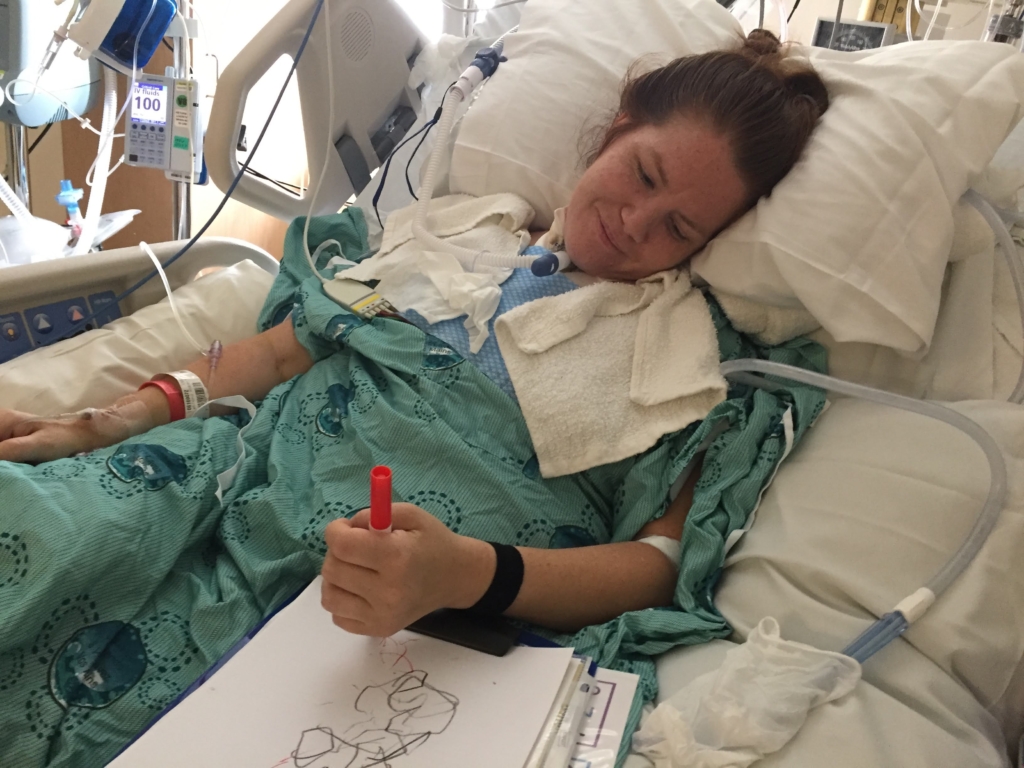
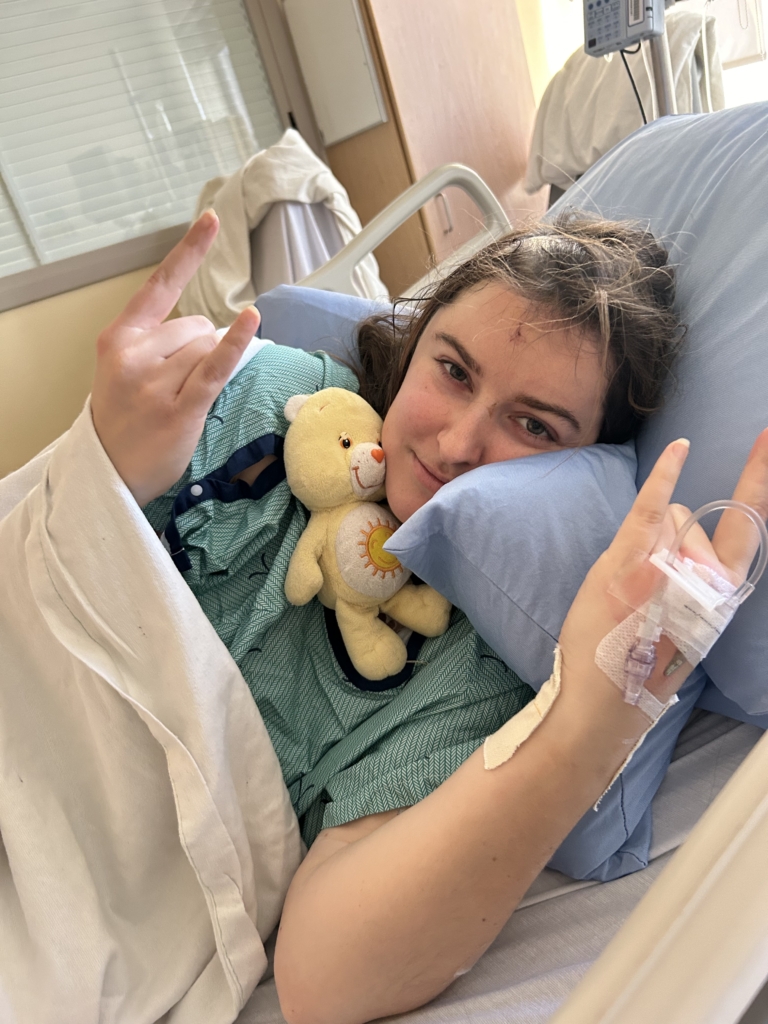
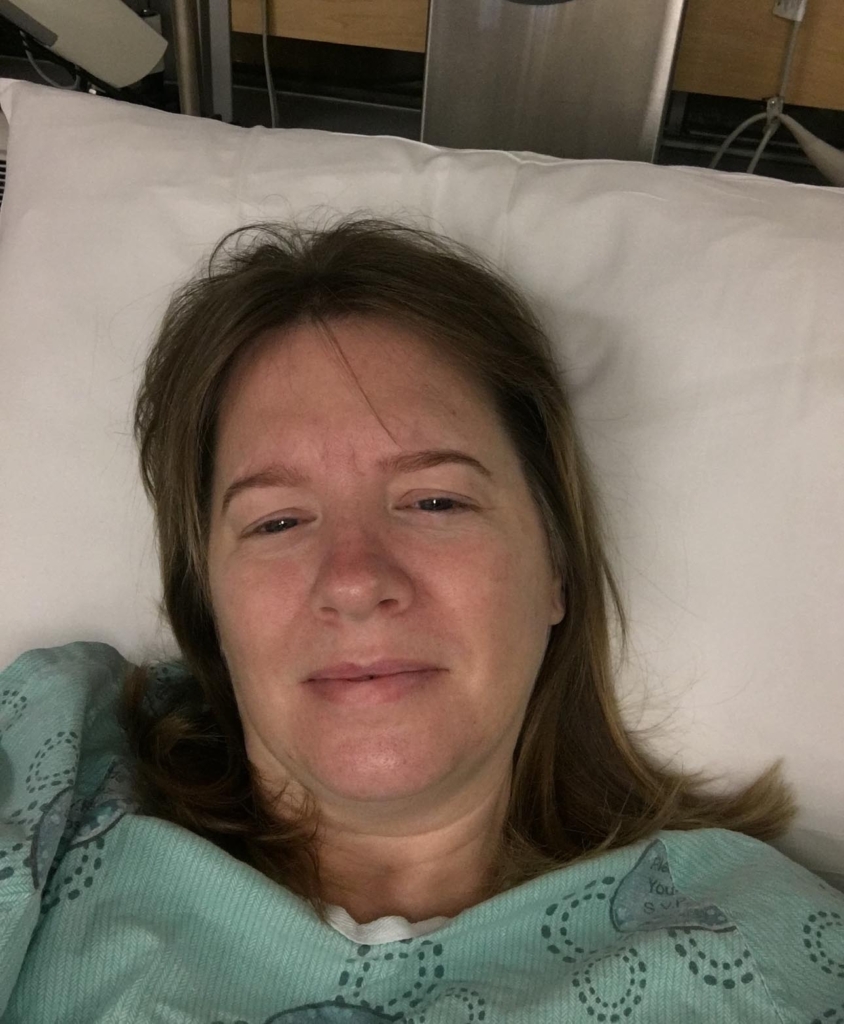
« Je me souviens de mon réveil après la chirurgie. J’ai su immédiatement que je n’avais plus de décharge au visage. Le soulagement a été immédiat », confie Michelle.
Sa gratitude est profonde, non seulement à l’égard de ceux qui ont contribué à soulager l’atroce douleur, mais aussi à l’égard du personnel infirmier de l’Unité de soins intensifs en neurologie. Elle ne se souvient pas de tous leurs noms, mais elle n’oubliera jamais la compassion dont ils ont fait preuve.
« Un infirmier en particulier s’est démarqué par son immense bienveillance. Je me souviens de mon lent réveil après la chirurgie. Il m’a flatté doucement un bras et m’a dit que j’avais eu une dure journée, mais que je m’en étais bien tirée, ajoute-t-elle. Je me suis sentie entourée de personnes bienveillantes qui avaient mes intérêts à cœur. Je ne me suis jamais sentie abandonnée au moment où j’étais le plus vulnérable. »
Retrouver sa vie
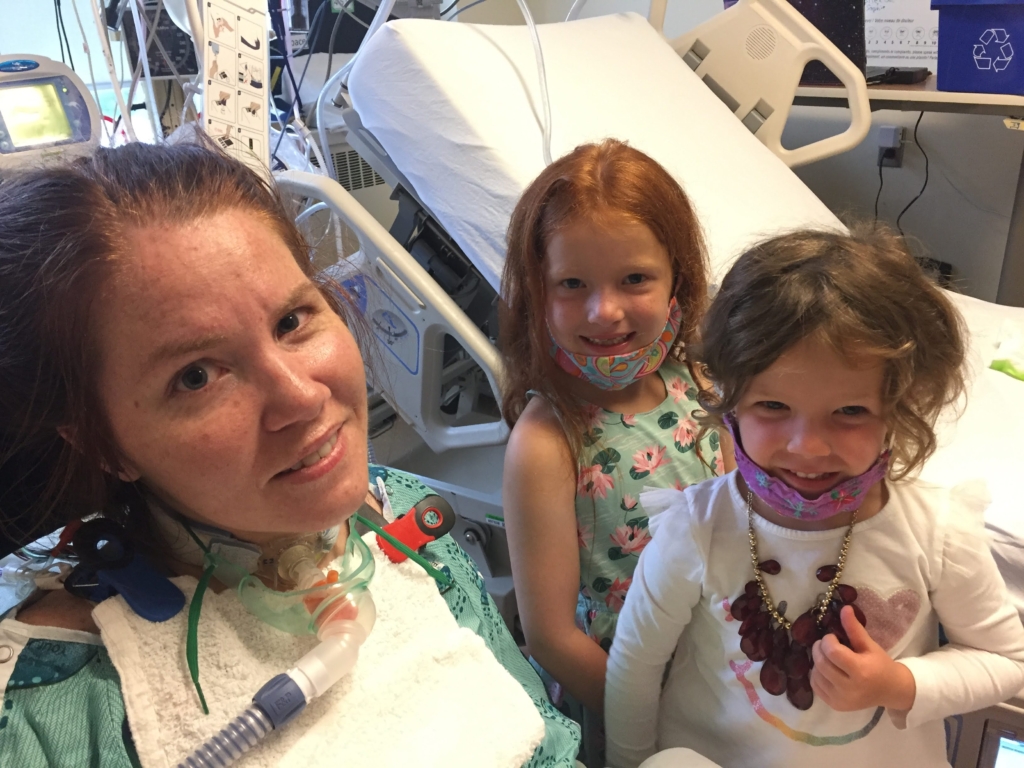
Après cinq jours à l’hôpital à la suite de la chirurgie, Michelle est rentrée chez elle retrouver ses cinq enfants et son mari Rob. Elle a pu reprendre le travail cinq mois plus tard, mais elle a poursuivi la physiothérapie pendant environ un an. Il lui arrive toujours d’avoir de violents maux de tête et elle est suivie à la clinique de la douleur, mais elle mène à nouveau une vie bien remplie – maintenant que ses enfants ont quitté le nid familial et explorent le monde.
Michelle n’a pas oublié un certain moment de plénitude vécu pendant cette épreuve. C’est qu’il y a de nombreuses années, ses parents ont appris que le Dr Sinclair avait quitté les États-Unis pour revenir dans sa ville natale d’Ottawa et déployait des efforts pour doter L’Hôpital d’Ottawa du système de radiochirurgie CyberKnife.
« Mes parents ont entendu parler du système CyberKnife et se sont mobilisés pour soutenir ses efforts. Qui aurait pu imaginer que, des années plus tard, leur fille finirait dans le service de neurologie? Nous n’avions aucun autre lien avec la neurologie à l’époque et, pourtant, mes parents tenaient vraiment à assurer l’accès des gens à ce tout nouvel outil de neurochirurgie. »
C’est un parfait exemple de la portée de la philanthropie et du fait que l’on ne sait jamais qui en profitera.
« Nous pensons que la vie n’est pas le fruit du hasard. La façon dont tout s’est déroulé faisait partie du plan de ma vie et montre qu’il est important de continuer à donner. »