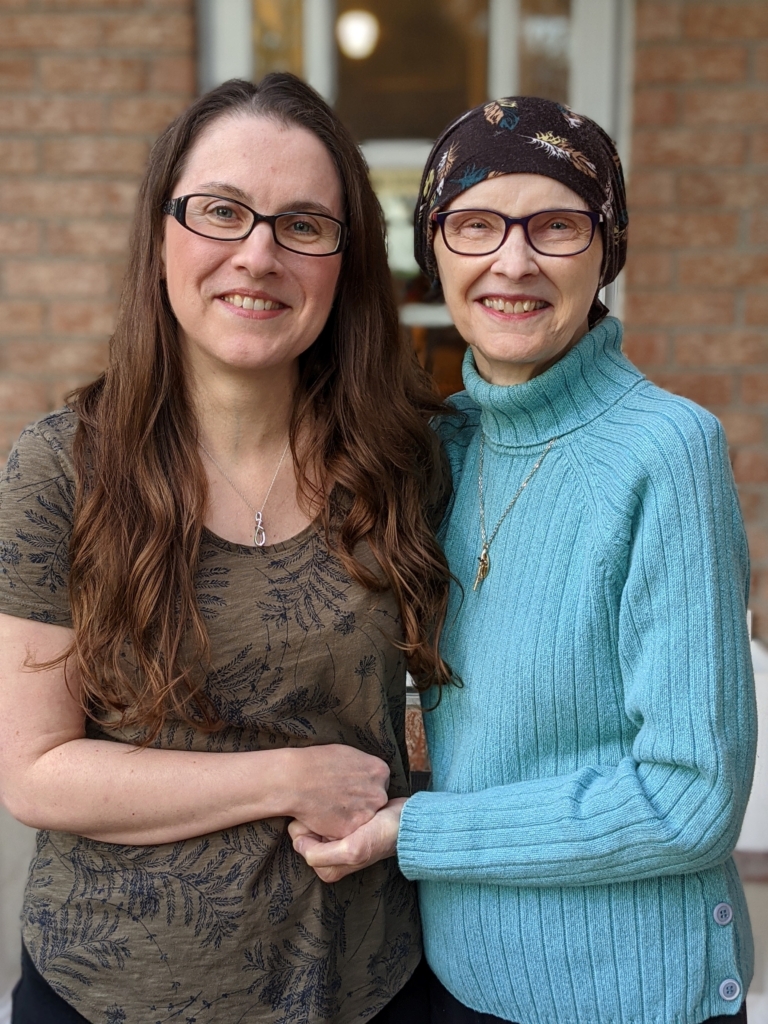Publié : juillet 2024
Imaginez un son rythmé et incessant, comme celui d’une machine à laver, dans vos oreilles, 24 heures sur 24. Pas un seul moment de répit, même pas lorsque vous essayez de dormir. Pour des millions de personnes dans le monde, un acouphène pulsatile en est la cause. À présent, lors d’une première mondiale, L’Hôpital d’Ottawa a trouvé un traitement curatif contre ce problème délibitant.
Chris Scharff-Cole a souffert pendant de nombreuses années de ce problème; comme beaucoup d’autres personnes, elle en ignorait la cause et tentait constamment d’obtenir de l’aide. Cette psychothérapeute maintenant retraitée originaire de Deep River, à l’ouest d’Ottawa, a passé 30 ans à aider d’autres personnes dans le cadre de sa pratique d’équithérapie. Cette amoureuse des chevaux a eu sa part de blessures au fil des ans, notamment plusieurs arthroplasties. S’il est vrai qu’elle a appris à vivre avec la douleur chronique, elle s’est demandé si elle retrouverait jamais une certaine quiétude à cause des bruits incessants dans son oreille droite.
Ce n’est que lorsqu’elle a rencontré le Dr Robert Fahed, neuroradiologue d’intervention et neurologue spécialisé en AVC à L’Hôpital d’Ottawa, qu’elle a pu enfin être soulagée.



Prise en charge des patients victimes d’un anévrisme cérébral à l’Urgence du Civic
En 2021, Chris souffre de douleurs intolérables et son médecin l’envoie à Pembroke pour faire une IRM qui montre la présence d’un anévrisme cérébral; elle est transportée par ambulance à l’Urgence du Campus Civic. « Ma tête me faisait extrêmement souffrir. Quand on me demande d’indiquer l’intensité de ma douleur sur une échelle de 1 à 10, je réponds 13 » explique Chris.
Elle attend un certain temps à l’Urgence avec les ambulanciers paramédicaux avant qu’un éminent chirurgien ne vienne la voir. C’est ainsi qu’elle fait la connaissance du Dr Fahed. « Il ausculte le côté de ma tête, et il comprend ce qui ne va pas. Il me dit que cela va aller, qu’ils prennent les dispositions nécessaires. Tout va très vite, mais il fait preuve d’une immense
compassion ».
« Il ausculte le côté de ma tête, et il comprend ce qui ne va pas. Il me dit que cela va aller, qu’ils prennent les dispositions nécessaires. »
— Chris Scharff-Cole
Le traitement chirurgical de l’anévrisme se passe bien, même si un suivi régulier est nécessaire. C’est à ce moment-là que le Dr Fahed commence à constater un problème sous-jacent qui a des répercussions sur la qualité de vie de Chris. « Cela fait des années que Christine souffre et lorsqu’elle se plaint à des médecins, on lui dit qu’il n’y a rien d’anormal avec ses oreilles – plusieurs examens de densitométrie abondent dans ce sens », de dire le Dr Fahed.
Il précise que la cause véritable est un problème sous-jacent de vaisseaux, que peu d’otorhinolaryngologistes ou radiologistes savent détecter sur des clichés. « Ce vaisseau se trouve à proximité de l’oreille. Le sang s’écoule dans le vaisseau sanguin, ce qui se traduit par des ondes. C’est parce que vos oreilles vont bien que vous entendez ces sons anormaux ».
Chris a un acouphène pulsatile. « J’entends des pulsations dans ma tête 24 heures sur 24, ressemblant au bruit d’une machine à laver. J’entends constamment un bruit parasite dans mon oreille droite. Je n’entends pas bien et, surtout, je n’arrive pas à dormir. Et quand je m’endors d’épuisement, cela me réveille ».
« Personne d’autre au Canada ne prend en charge ces patients. »
— Dr Robert Fahed
Qu’est-ce qu’un acouphène pulsatile?
On estime que cela touche 300 millions de personnes dans le monde, et aux dires du Dr Fahed, entre 10 et 20 % de ces patients n’entendent pas de bourdonnements, mais un chuintement, comme des battements de cœur incessants dans leur oreille.
Le problème est que la majorité des gens vivent avec cet acouphène parce qu’ils ne parviennent pas à trouver de solution, à l’instar de Chris. Une équipe de L’Hôpital d’Ottawa est maintenant porteuse d’espoir pour tous ces gens. « Le problème, c’est qu’il y a très peu de personnes dans le monde qui savent comment prendre en charge ces patients, faire ce qu’il convient, trouver une cause et la traiter « précise le Dr Fahed.
C’est la raison pour laquelle, fin 2023, la clinique de l’acouphène pulsatile entre en service à L’Hôpital d’Ottawa. La seule autre clinique se trouve à Toronto. « Personne d’autre au Canada ne prend en charge ces patients », de dire le Dr Fahed.
C’est le cas de Chris qui incite cet éminent neuroradiologue d’intervention à se consacrer davantage à ce domaine de la médecine.
Précurseur d’un nouveau traitement contre l’acouphène pulsatile
En mars 2023, Chris bénéficie de cette nouvelle technique mise au point par L’Hôpital d’Ottawa. L’acouphène pulsatile est lié à plusieurs causes, et dans le cas de Chris, il est question de diverticule veineux.
La nouvelle technique en question s’appelle « perturbation du flux intrasacculaire ». Selon le Dr Fahed, elle consiste à mettre une petite sphère en métal à l’intérieur de la poche veineuse. La sphère en métal piège le sang dans le diverticule, puis forme un caillot et le sang ne se rend plus jusque dans cette veine. « C’est la circulation sanguine à l’intérieur de cette poche externe qui est à l’origine des ondes entendues par l’oreille en raison de sa proximité ».
« Le patient se présente pour une chirurgie de jour mini-invasive : nous faisons une incision dans l’aine, fixons toute anomalie trouvée et traitons l’acouphène. »
— Dr Robert Fahed
Contrairement aux autres techniques utilisées, celle-ci ne nécessite pas la pose d’une endoprothèse. Il n’est pas nécessaire de prendre des anticoagulants, et le patient n’a pas besoin de prendre de médicaments par la suite. « Le patient se présente pour une chirurgie de jour mini-invasive : nous faisons une incision dans l’aine, fixons toute anomalie trouvée et traitons l’acouphène. À son réveil, les bruits ont disparu. Le patient rentre chez lui le jour même. C’est incroyable », dit le Dr Fahed.
Ce jour-là, à son réveil après l’intervention chirurgicale, Chris sait que sa vie a complètement changé. « J’ai ouvert les yeux et dit “plus aucun bruit”. Je fais entièrement confiance au Dr Fahed. Il est talentueux. Ma vie est sereine. J’apprécie chaque jour de ne pas être hantée par ces bruits. Chaque jour est pour moi une bénédiction ».


Le statu quo n’est pas une option
« L’Hôpital d’Ottawa a mis eu point cette nouvelle technique; nous sommes sortis des sentiers battus pour ce faire. »
– Dr Robert Fahed
Les demandes de consultation peuvent être envoyées par télécopieur au
613-761-5360
Dr Robert Fahed Ottawa Pulsatile Tinnitus Clinic.
En date de juillet 2024, la phase de recherche de cette intervention a permis de traiter 17 patients atteints de cette forme d’acouphène pulsatile. Il est important de savoir que cette technique peut servir à traiter d’autres problèmes cérébrovasculaires, et nous encourageons les patients à contacter la clinique de l’acouphène pulsatile pour obtenir plus d’information.
« Voici un autre exemple de la manière dont L’Hôpital d’Ottawa est au premier plan des soins et de la recherche, d’ajouter le Dr Fahed. L’Hôpital d’Ottawa a mis eu point cette nouvelle technique; nous sommes sortis des sentiers battus pour ce faire ».
Le Dr Fahed précise que ce n’est qu’un début. C’est la naissance d’un nouveau domaine de soins.