Histoire publiée en juillet 2020
À un moment de notre vie, nous vivons tous un point tournant, un événement qui transforme notre existence pour toujours. Pour certaines personnes, ce moment est beaucoup plus évident que d’autres. Pour Kimberly Mountain, ce point tournant est la découverte d’une tumeur cancéreuse au cerveau.
En février 2011, Kimberly, âgée de 28 ans, était en voiture avec Matt Mountain, son amoureux à l’époque, lorsqu’elle a senti un côté de son visage se crisper anormalement et fortement. « Ensuite, je me souviens seulement de m’être réveillée. Notre voiture était rangée sur le côté de la route, il y avait des ambulanciers et j’ai entendu Matt dire “Kim vient d’avoir une crise épileptique” », se remémore-t-elle.
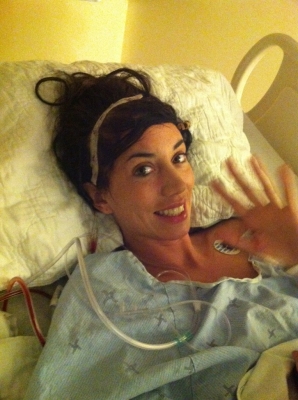
Kimberly a été transportée d’urgence en ambulance au centre de traumatologie du Campus Civic de L’Hôpital d’Ottawa. Elle a eu une deuxième crise épileptique, puis un examen d’IRM a révélé une tumeur au lobe frontal droit de son cerveau. C’est ce moment qui a transformé son existence.
Pendant deux semaines, L’Hôpital d’Ottawa a été la deuxième maison de Kimberly. Sa famille et Matt ne quittaient jamais son chevet. « C’est bizarre, mais dans mes souvenirs, ce séjour à l’Hôpital n’est pas du tout une période triste. Ces moments sont en fait parmi mes plus beaux souvenirs avec mes amis et mes proches. Tous ceux que j’aimais étaient là. De plus, les formidables infirmières et les membres du personnel sont devenus nos amis », confie Kimberly.
Une chirurgie éveillée
Le 7 mars 2011, Kimberly a eu une chirurgie du cerveau. Son chirurgien, le Dr Charles Agbi, l’a gardée éveillée pendant l’opération. Il s’agit d’une intervention chirurgicale hautement spécialisée qui doit être réalisée en équipe, sous la direction d’un neurochirurgien expérimenté et d’un neuroanesthésiologiste. Ce type d’opération permet aux neurochirurgiens de retirer des tumeurs qui seraient autrement inopérables, parce qu’elles sont trop près des régions du cerveau qui contrôlent la vision, le langage et les mouvements du corps. Une chirurgie normale pourrait causer d’importantes pertes de fonction. En gardant Kimberly éveillée, l’équipe médicale pouvait lui demander de bouger des parties de son corps et de parler pendant l’opération.
En repensant à son opération, Kimberly se souvient qu’elle n’a jamais été inquiète. « Je suppose que c’est parce que le personnel de l’Hôpital était rassurant et m’a mis en confiance. »
Pendant la chirurgie, Kimberly ressentait les vibrations des outils qui perçaient son crâne, mais cela ne l’a pas dérangée. « Je parlais sans arrêt, je riais et je chantais des chansons de Disney comme “Hakuna Matata”. Je leur disais que j’allais aller à Disney World quand tout serait fini. J’ai eu l’impression que l’opération avait duré une heure et non cinq », raconte Kimberly.
Pour le Dr Agbi, ce genre d’interaction est indispensable au succès de la chirurgie. « Si le patient ne fait que répondre aux questions posées [par l’équipe chirurgicale], quelque chose peut nous échapper. »
Une technologie révolutionnaire

Grâce à des avancées technologiques comme celles dont Kimberly a bénéficié, les neurochirurgiens de L’Hôpital d’Ottawa peuvent offrir des soins révolutionnaires aux patients.
C’est aussi grâce au soutien des donateurs que nous avons maintenant à Ottawa un microscope spécialisé qui rend possible la chirurgie guidée par fluorescence. La technique consiste à faire boire au patient un liquide qui contient de l’acide 5-aminolévulinique (5-ALA) plusieurs heures avant la chirurgie. Le liquide se concentre dans les tissus cancéreux et non dans les tissus normaux du cerveau. Les gliomes malins « brillent » alors d’un rose fluorescent sous une lumière bleue spéciale, d’une longueur d’onde précise, émise par le microscope. Les chirurgiens sont ainsi en mesure de retirer complètement la tumeur chez beaucoup plus de patients. Selon des études récentes, la tumeur peut maintenant être retirée dans 70 % des cas, comparativement à 30 % en moyenne auparavant. La première chirurgie de ce genre au Canada a été réalisée à L’Hôpital d’Ottawa.
Le Dr Nicholas s’est assis, a pris ma main et a prononcé le mot : cancer. Tout s’est embrouillé et cette fois, je n’ai pas pu retenir mes larmes. Jusque-là, j’avais été forte. » – Kimberly Mountain
L’oncologue annonce que la tumeur au cerveau est cancéreuse
Quand les résultats d’analyse de la tumeur sont arrivés plusieurs semaines après l’opération, Kimberly a rencontré son oncologue, le Dr Garth Nicholas, qui lui a annoncé la nouvelle qu’elle redoutait le plus. Le Dr Nicholas s’est assis, a pris ma main et a prononcé le mot : cancer. Tout s’est embrouillé et cette fois, je n’ai pas pu retenir mes larmes. Jusque-là, j’avais été forte », se souvient Kimberley.

Pour combattre son cancer, Kimberly a dû se soumettre à 30 séances de radiothérapie, ainsi qu’à de la chimiothérapie. Matt, qui avait demandé Kim en mariage pendant son long séjour à l’hôpital, l’a aidée à traverser cette période difficile en l’emmenant visiter des parcs d’attractions et faire des promenades en voiture décapotable. Le couple a même fait un voyage spécial à Disney World. « Pendant ma chirurgie au cerveau, tout ce que j’avais à l’esprit était un immense sentiment de bonheur et d’insouciance. Le monde est soudain devenu beaucoup plus fascinant et j’avais conscience de chaque petite odeur, chaque petite sensation et chaque petit moment. Je crois que seules les personnes atteintes du cancer peuvent le comprendre. »
Tout cela permettait à Kimberly d’oublier momentanément les effets secondaires, la fatigue et la chute de ses cheveux. D’ailleurs, la perte de cheveux a été pour elle l’un des aspects les plus pénibles de son traitement. « J’ai détesté perdre mes beaux cheveux longs. »
Moins d’un an plus tard, le 6 janvier 2012, Kimberly recevait son dernier traitement de chimiothérapie. « J’ai demandé aux pilules de manger ce cancer. » Kimberly a su que son vœu avait été exaucé quand un examen d’IRM n’a décelé aucun cancer résiduel. Elle est alors devenue une survivante du cancer.
Dans les yeux d’une mère
Kimberly est reconnue pour toujours se présenter à ses rendez-vous accompagnée de son petit groupe de soutien. Sa famille est toujours à ses côtés, notamment sa mère, Cyndy Pearson. Cyndy confirme en riant que Kimberly a toujours son entourage et qu’elle l’avait même le jour où elle a appris que sa tumeur était cancéreuse. « Nous étions tous là. Quand il arrive quelque chose d’important, nous sommes tous là. Quand le Dr Garth Nicholas s’est avancé et a dit “Kim, tu as le cancer”, tout le monde pleurait. »
Cyndy est reconnaissante envers L’Hôpital d’Ottawa qui a sauvé Kimberly, la plus jeune de ses trois enfants. Elle fait remarquer que le 7 mars 2011 est désormais entouré sur le calendrier familial comme étant la date de renaissance de Kimberley.
Cyndy est aussi éternellement reconnaissante des soins du Dr Agbi. « Sans cette chirurgie, Kimberley n’aurait plus d’anniversaires à célébrer. Si l’Hôpital n’avait pas réussi à la sauver… » commence Cyndy. Sa voix s’éteint.

« Même si le cancer revient, je suis convaincue que L’Hôpital d’Ottawa pourra encore me sauver grâce à la recherche et aux essais cliniques novateurs qui sont réalisés constamment afin d’améliorer les traitements et de sauver des vies. » – Kimberly Mountain
Une survivante du cancer, dix ans plus tard




Aujourd’hui, Kimberly a les mots « Hakuna Matata – 7 mars 2011 » tatoués sur la nuque. Elle célèbre chaque étape importante – y compris la fin de son cancer – avec sa famille, ses amis et bien sûr Matt, qui a toujours été là pour elle et qui l’a épousée. On pourrait dire que tout s’est bien terminé comme dans un conte de Disney.
Mais tout n’est pas redevenu à la normale. « Mes splendides cheveux ne seront plus jamais comme avant, se désole Kimberly. Il y a une grosse portion de ma tête où ils ne repousseront jamais. Tout le côté droit restera chauve de manière permanente. » Toutefois, Kimberly trouve toujours un côté positif à toute situation : elle peut maintenant se coiffer en dix secondes avec différentes perruques. « J’ai peut-être plus de perruques que de souliers », plaisante-t-elle.
Blague à part, Kimberly est reconnaissante pour chaque jour qu’elle voit. « Même si le cancer revient, je suis convaincue que L’Hôpital d’Ottawa pourra encore me sauver, grâce à la recherche et aux essais cliniques novateurs qui sont réalisés constamment afin d’améliorer les traitements et de sauver des vies. »
Pour l’instant, Kimberly savoure une journée à la fois, en célébrant chaque jour les petites choses de la vie.
Écoutez Kimberly Mountarin témoigner dans Pulse, le balado de la Fondation de l’Hôpital d’Ottawa.
Fièrement affilié à l’Université d’Ottawa, L’Hôpital d’Ottawa est un centre de recherche et de santé universitaire de premier plan.