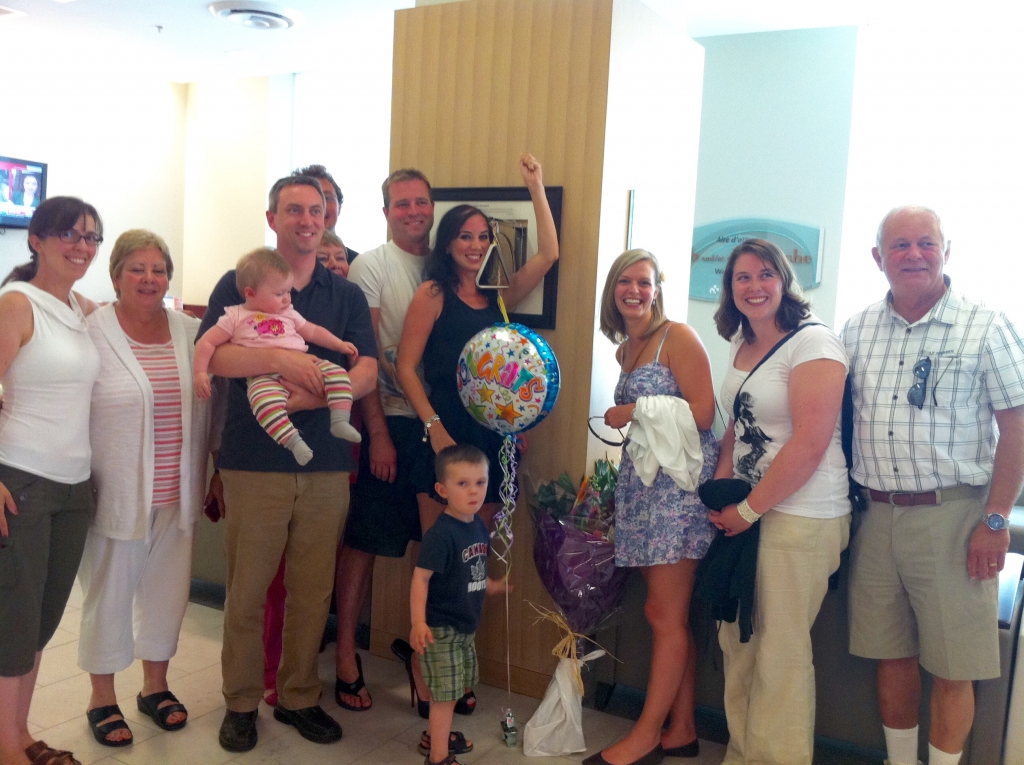Au moment d’apprendre pour la troisième fois en dix ans qu’un lymphome menaçait sa vie, Owen Snider croyait avoir épuisé ses options. Or, un nouveau traitement révolutionnaire à base de cellules CAR-T lui a redonné espoir. L’Hôpital d’Ottawa recrutait justement des patients à l’essai clinique d’une approche avant-gardiste uniquement canadienne. Il devait toutefois y être admissible.
En 2010, Owen amorçait la soixantaine lorsqu’il a reçu un diagnostic de lymphome à grandes cellules B. Il a alors suivi une chimiothérapie connue sous le nom de R CHOP, qui dure habituellement 18 semaines. « C’était un traitement rigoureux. Je m’en suis bien sorti et j’ai vécu six ans sans cancer. Le lymphome est toutefois revenu en 2016 », explique Owen.
Lorsque le cancer est réapparu, son équipe de soins à L’Hôpital d’Ottawa lui a recommandé une greffe de cellules souches. Cette année-là, il a suivi un programme intensif exigeant de fortes doses de chimiothérapie pour éliminer puis remplacer ses cellules souches au moyen d’une greffe. « C’est très éprouvant. Mais après deux ou trois mois à souhaiter ne plus être là, les choses se sont améliorées. J’ai ensuite passé quatre années de plus sans cancer. »
« Il m’a donné cinq ou six mois à vivre. Ma femme et moi étions abattus. »
— Owen Snider
Troisième récidive
Pendant ces quatre années, Owen a profité de sa retraite chez lui, dans une belle région boisée près de Calabogie, avec sa femme, Judith Snider. Puis s’est présenté son plus grand défi : une troisième récidive. Cette fois, le diagnostic est tombé en mai 2020, en plein cœur de la pandémie. « Mon oncologue m’a dit qu’ils avaient fait à peu près tout ce qu’il était possible de faire. Il m’a donné cinq ou six mois à vivre. Ma femme et moi étions abattus. Je me suis résigné à recevoir des soins palliatifs pour alléger ma souffrance pendant mes six derniers mois », ajoute Owen.

La semaine suivante, un appel de son oncologue lui propose une autre chance à la vie; l’essai clinique d’un traitement par cellules CAR-T venait de débuter à L’Hôpital d’Ottawa – une première au Canada. Il restait à vérifier si Owen répondait aux critères de participation. Pour le savoir, il passe le mois de juin 2020 à subir une multitude de tests et d’examens d’imagerie.
« Ce type de recherche en immunothérapie est extrêmement novateur et n’avait jamais été réalisé au Canada. »
– Dre Natasha Kekre
Quand Owen reçoit le feu vert en mi-juin, sa décision était déjà prise : « Soit je participais à l’essai, soit je restais allongé ici pendant des mois à attendre la fin. Qui aurait fait autrement à ma place? J’ai saisi l’occasion parce que chez nous, on voit toujours le verre à moitié plein ».
Traitement par cellules CAR-T
Le traitement par cellules CAR-T est une immunothérapie émergente qui tire parti de la puissance des lymphocytes T d’un patient – un type de cellules immunitaires – pour traiter son cancer. Les lymphocytes T jouent un rôle essentiel pour tuer les cellules qui sont anormales, infectées par des germes ou cancéreuses. Ces dernières peuvent, comme dans le cas du lymphome ou de la leucémie, devenir invisibles pour les lymphocytes T. Le traitement consiste alors à prélever ces cellules CAR-T et à les reprogrammer en laboratoire de sorte qu’elles reconnaissent et détruisent les cellules cancéreuses
La Dre Natasha Kekre est hématologue et scientifique adjointe à L’Hôpital d’Ottawa. Elle dirige la conception de la première plateforme de recherche sur les cellules CAR-T au Canada en collaboration avec le centre de cancérologie de la Colombie Britannique. « Ce type de recherche en immunothérapie est extrêmement novateur et n’a jamais encore été réalisé au Canada. Le traitement utilise le système immunitaire du patient même. C’est de la médecine très personnalisée », précise la Dre Kekre.
L’Hôpital d’Ottawa est l’un des premiers hôpitaux au Canada à participer à des essais CAR-T dirigés à l’échelle nationale. Étant l’un des plus importants centres de recherche et de traitement en santé au Canada, l’Hôpital est bien positionné pour jouer un rôle de premier plan pour doter les Canadiens d’un programme de recherche novateur sur le traitement par cellules CAR-T.
Effet « Pacman »
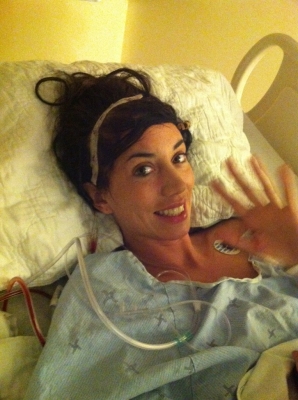
Vers la fin de juin 2020, Owen était prêt pour une aphérèse, intervention qui permet de prélever des lymphocytes T dans le sang. « Ils posent dans mon bras droit un cathéter intraveineux pour acheminer mon sang dans l’appareil d’aphérèse, d’où il ressort pour m’être injecté par un second cathéter dans mon bras gauche. L’appareil pompe le sang et en extrait les cellules avant de retourner le reste du sang dans mon corps. Je suis resté étendu pendant les trois ou quatre heures du processus. Sans bouger, je dois ajouter. »
« C’est un peu comme dans le jeu Pacman : les cellules modifiées se déploient dans la circulation sanguine et tuent les cellules cancéreuses. »
– Owen Snider
Ils ont ensuite envoyé les lymphocytes T à un laboratoire en Colombie-Britannique, où on les a reprogrammés et multipliés avant de les renvoyer à l’hôpital deux semaines plus tard. Les cellules sont administrées au patient par transfusion sanguine. « Ces cellules peuvent ensuite circuler pour trouver les cellules cancéreuses, les attaquer et les tuer. Elles stimulent aussi le système immunitaire afin qu’il passe à l’attaque et combatte le cancer », ajoute la Dre Kekre.
Le 2 juillet, Owen s’est fait poser un cathéter central inséré par voie périphérique, puis une chimiothérapie de trois jours. Quatre jours plus tard, il a reçu ses lymphocytes T reprogrammés, qui se sont mis au travail. « C’est un peu comme dans le jeu Pacman : les cellules modifiées se déploient dans la circulation sanguine et tuent les cellules cancéreuses. »
Ses lymphocytes T étaient programmés pour reconnaître et détruire précisément des cellules cancéreuses. Owen devait maintenant attendre qu’elles fassent leur travail.

Le traitement allait-il fonctionner?
Un mois plus tard, Owen et Judith ont reçu des nouvelles exceptionnelles. « Lors de ma visite de suivi, je n’avais presque plus de cellules cancéreuses. L’examen d’imagerie a montré qu’il ne restait presque plus rien. J’étais stupéfait », confie-t-il.
Trois mois plus tard, Owen était « propre comme un sou neuf » comme il aime affirmer. Dix-huit mois plus tard, toujours aucune trace de lymphome.
Donner aux patients comme Owen un nouvel espoir pour l’avenir est ce qui inspire la Dre Kekre. « Pour la première fois depuis longtemps, Owen a senti que le lymphome pouvait véritablement disparaître. De nombreux examens d’imagerie semblent le confirmer. Je pense qu’il commence maintenant à y croire. C’est pour cette raison que je fais ce travail : d’autres patients qui ont épuisé leurs options pourraient bientôt avoir recours au traitement par cellules CAR-T. C’est ce qui s’est passé dans le cas d’Owen et c’est ce que nous espérons pour beaucoup d’autres patients », poursuit la Dre Kekre.

Prochaines étapes de l’essai clinique
La Dre Kekre et son équipe suivent tous les patients inscrits à l’essai et espèrent en publier les résultats en 2022. L’objectif est de fournir à Santé Canada la preuve que le traitement est sécuritaire. « Notre comité de surveillance de la sécurité des données et de l’essai n’a eu aucune inquiétude. Du point de vue de la sécurité, nous sommes donc très satisfaits de l’essai. C’est pourquoi il est toujours possible de s’y inscrire », affirme la Dre Kekre.
Caractère unique du traitement par cellules CAR-T de L’Hôpital d’Ottawa
Le traitement par cellules CAR-T doit être fabriqué à partir de cellules du patient et d’une grande quantité de virus extrêmement purs afin de livrer le gène pour le CAR, qui est un récepteur antigénique chimérique. Le Centre de fabrication de produits biothérapeutiques de L’Hôpital d’Ottawa est bien positionné pour fabriquer les virus de qualité clinique nécessaires pour créer des cellules CAR-T à des fins d’essais cliniques. En fait, nous avons la seule installation au Canada qui produit ce type de virus précisément à ces fins
On espère que ce traitement pourra un jour servir à combattre une variété de cancers. Selon la Dre Kekre, « nous avons reçu beaucoup d’attention du Danemark et quelques autres pays européens nous tendent la main. Ils adhèrent à un système de santé similaire au nôtre, où les patients ont tous le droit d’accéder aux soins. Si les lymphocytes CAR-T sont ici pour de bon, ils doivent être fabriqués selon une approche durable pour les patients. Globalement, ce n’est que le début, alors tout le monde nous observe pour savoir comment nous nous y prenons. »
« Sans la philanthropie, nous n’aurions ni le Centre de fabrication de produits biothérapeutiques ni le Centre de méthodologie à L’Hôpital d’Ottawa. Nous ne serions pas en mesure de réaliser des essais cliniques novateurs comme celui-ci. »
– Dre Natasha Kekre
La plateforme de recherche sur les cellules CAR-T fabriquée au Canada permettra aux Canadiens d’avoir un meilleur accès à des essais cliniques novateurs. « Les Canadiens atteints du cancer ne devraient pas devoir attendre que la recherche soit effectuée ailleurs. Ils devraient pouvoir participer à des essais cliniques novateurs ici, chez eux », précise la Dre Kekre.
Apprécier chaque jour et soutenir la recherche
Aujourd’hui, Owen a une bonne qualité de vie grâce à l’essai clinique. Il se sent fort et attend avec impatience le jour où Judith et lui pourront à nouveau voyager. Ils sont reconnaissants pour la recherche qui sauve des vies. « Ce fut un honneur et un privilège d’être choisi pour l’essai. »
Il rend également hommage à l’extraordinaire équipe de soins et se rappelle avec émotions des moments privilégiés lors de ses visites à l’hôpital. « Je me suis toujours senti si bien accueilli. Je suis ressorti de chaque rencontre encouragé. L’équipe du 5 Ouest est merveilleuse. J’ai eu l’occasion d’y retourner ce printemps et ce fut de si belles retrouvailles. »
Owen donne depuis longtemps à L’Hôpital d’Ottawa, et il soutient encore davantage la philanthropie depuis qu’il a constaté son rôle important dans la concrétisation de l’essai clinique qui l’a sauvé. « Le financement de base des hôpitaux ne suffit pas pour propulser les réalisations novatrices et avant-gardistes ni pour acheter certains équipements hautement spécialisés. C’est là que chaque don fait la différence. »

La philanthropie permet d’amorcer des essais cliniques de ce type et peut contribuer à les faire progresser. « Sans la générosité de la collectivité, nous n’aurions ni le Centre de fabrication de produits biothérapeutiques ni le Centre de méthodologie à L’Hôpital d’Ottawa, estime la Dre Kekre. Nous ne pourrions pas réaliser des essais cliniques novateurs comme celui-ci. Nous avons besoin de ce type de recherche pour que tous les Canadiens puissent bénéficier de ces traitements. Sans la philanthropie, nous n’y arriverions jamais. »
Owen souhaite transmettre un message simple à la Dre Kekre et à son équipe pour leurs efforts collectifs qui donnent de l’espoir aux patients. « Merci. Vous avez créé un programme remarquable. »
Quelques mots sur le programme de recherche CLIC
Le programme de recherche CLIC, établi en 2016, réunit chercheurs, cliniciens et patients de l’ensemble du Canada afin de bâtir une expertise et une capacité canadienne qui nous permettra d’innover dans le domaine prometteur de l’immunothérapie cellulaire contre le cancer, y compris en thérapie par lymphocytes T à CAR. Le premier essai clinique (CLICL-01) a été lancé en 2019 à L’Hôpital d’Ottawa et à BC Cancer avec le soutien de BioCanRx, de BC Cancer, de la Fondation de l’Hôpital d’Ottawa et de l’Institut ontarien de recherche sur le cancer. Les principales installations et ressources qui appuient le programme CLIC incluent le Centre de fabrication de produits biothérapeutiques de L’Hôpital d’Ottawa, le laboratoire d’immunothérapie familiale Conconi de BC Cancer, le Centre de méthodologie d’Ottawa et le Groupe de recherche translationnelle Blueprint. Les chercheurs mobilisés dans le programme CLIC incluent les Drs Natasha Kekre, Harold Atkins, Kevin Hay et Manoj Lalu, ainsi que les scientifiques John Bell, Rob Holt, Brad Nelson, John Webb, Kednapa Thavorn, Dean Fergusson, Justin Presseau et and Jen Quizi.
Fièrement affilié à l’Université d’Ottawa, L’Hôpital d’Ottawa est un centre de recherche et de santé universitaire de premier plan.