En juillet 2016, Annette Gibbons a passé une mammographie ordinaire. Elle n’avait aucune idée que cette journée allait devenir un moment décisif dans sa vie et se terminer par un diagnostic de cancer du sein. Cette nouvelle inattendue l’a entraînée sur un chemin de traitements, de chirurgie et d’incertitude, l’obligeant à placer toute sa confiance en l’équipe médicale de L’Hôpital d’Ottawa pour son bien-être physique et émotionnel.
Après la mammographie, Annette a appris qu’elle avait des tissus denses et que les résultats étaient difficiles à interpréter. Elle n’était pas du tout inquiète au moment où elle a reçu un appel pour planifier une autre mammographie ainsi qu’une échographie. Tout a changé lorsque sa radiologue, la Dre Susan Peddle, lui a dit doucement qu’elle croyait qu’il s’agissait d’un cancer.
Annette, visiblement émue, se souvient de ce jour fatidique. « Juste comme ça, ma vie a changé et j’ai entamé mon parcours. »
Les défis de la chimiothérapie se font sentir
Annette a commencé une chimiothérapie sous l’œil attentif du Dr Mark Clemons. « Il se spécialise dans le type de cancer que j’avais et participe très activement aux essais cliniques et à la recherche sur les traitements et les pratiques de pointe », dit-elle.
Dans les premiers temps, Annette cherchait seulement à surmonter les effets physiques de la chimiothérapie. Elle se rappelle que « ce n’est pas quelque chose pour lequel on peut réellement se préparer, ou quelque chose qu’on peut comprendre, avant de devenir un patient… Il y avait la perte démoralisante de cheveux, les nausées constantes, la douleur intense aux os et la fatigue écrasante. Malgré tout, j’essayais de garder le moral en faisant de l’exercice, en participant à un groupe de soutien et en regardant beaucoup de vieux films ».
Des études qui font une différence
Au cours de son traitement, Annette a participé à plusieurs essais cliniques dirigés par le Dr Clemons dans le cadre de son programme novateur de reconception des essais cliniques (REaCT). Le Programme REaCT mobilise les patients et leurs proches dans chaque étape de la recherche, y compris le lancement d’idées, l’établissement des priorités, la conception des études et la communication des résultats.
L’une de ces études a récemment produit d’importants résultats qui bénéficient aux patientes atteintes du cancer du sein à Ottawa et partout dans le monde.
Faire confiance à son équipe médicale
Annette a aussi placé toute sa confiance dans son équipe médicale et était déterminée à rester positive. « Je savais que les statistiques en matière de survie étaient relativement bonnes et j’avais hâte de reprendre ma “vie normale”. »
Elle était loin de se douter que les prochaines étapes – mastectomie et radiothérapie – seraient plus dures que la chimiothérapie. L’opération elle-même et la guérison se sont bien passées. Elle remercie son extraordinaire chirurgienne, la Dre Erin Cordeiro, pour sa compassion et son talent.
« Elle m’a tenu la main pendant que j’étais allongée dans la salle d’opération, en attendant que celle-ci commence. » – Annette Gibbons
« Finalement, dit-elle en faisant un petit sourire, j’ose affirmer qu’elle m’a donné la plus belle et la plus droite des cicatrices chirurgicales que je n’ai jamais vue ».
Dures nouvelles
Annette aurait la vision d’ensemble de son pronostic de cancer uniquement en recevant les résultats des analyses pathologiques concernant sa tumeur. Plusieurs semaines plus tard, elle a reçu des résultats inquiétants de la Dre Cordeiro. L’annonce a eu l’effet d’une bombe. « Elle m’a dit que la tumeur était beaucoup plus grosse que prévu. Ils avaient trouvé des cellules cancéreuses dans de nombreux ganglions lymphatiques qu’ils avaient enlevés. Je ne m’attendais pas à ça et c’était tout un choc ».
Elle a rencontré le Dr Clemons quelques jours plus tard, alors qu’elle essayait toujours de digérer la nouvelle, et elle a dû encaisser un autre coup. « Il m’a dit en toute franchise qu’à cause de la taille de la tumeur et du nombre de ganglions lymphatiques touchés, mon risque de récidive était élevé. »
Soins empreints de compassion durant une période sombre
C’est alors que le monde d’Annette s’est effondré. Elle se souvient d’être descendue aux enfers. « C’était très difficile de m’en sortir. Cependant, mon équipe médicale a vu les signes et a su comment m’aider. Mon radio-oncologue dévoué, le Dr Jean-Michel Caudrelier, a vu mon désespoir et m’a dirigée vers le Programme d’oncologie psychosociale. Grâce à l’aide incroyable de la Dre Mamta Gautam, j’ai affronté mes plus grandes peurs et je les ai surmontées ».
Annette a terminé sa radiothérapie et a repris sa vie petit à petit. Cependant, comme tous les patients atteints de cancer le savent, la peur d’une récidive l’accompagne constamment. « Je ne sais pas si ça changera un jour. Mais j’ai décidé d’en faire un ami qui me rappelle de ne pas penser à la mort, mais à l’importance de vivre pendant que je suis en vie », dit-elle.
Elle est heureuse de savoir que les meilleurs professionnels de la santé se trouvaient ici même dans sa propre ville lorsqu’elle a reçu son diagnostic. En tant que « grande voyageuse à l’hôpital » autoproclamée, Annette est fière de dire qu’elle a retrouvé sa vie, notamment en reprenant son travail. « Je suis de nouveau moi-même et, étrangement, la vie est meilleure qu’avant. »
Fièrement affilié à l’Université d’Ottawa, L’Hôpital d’Ottawa est un centre de recherche et de santé universitaire de premier plan.





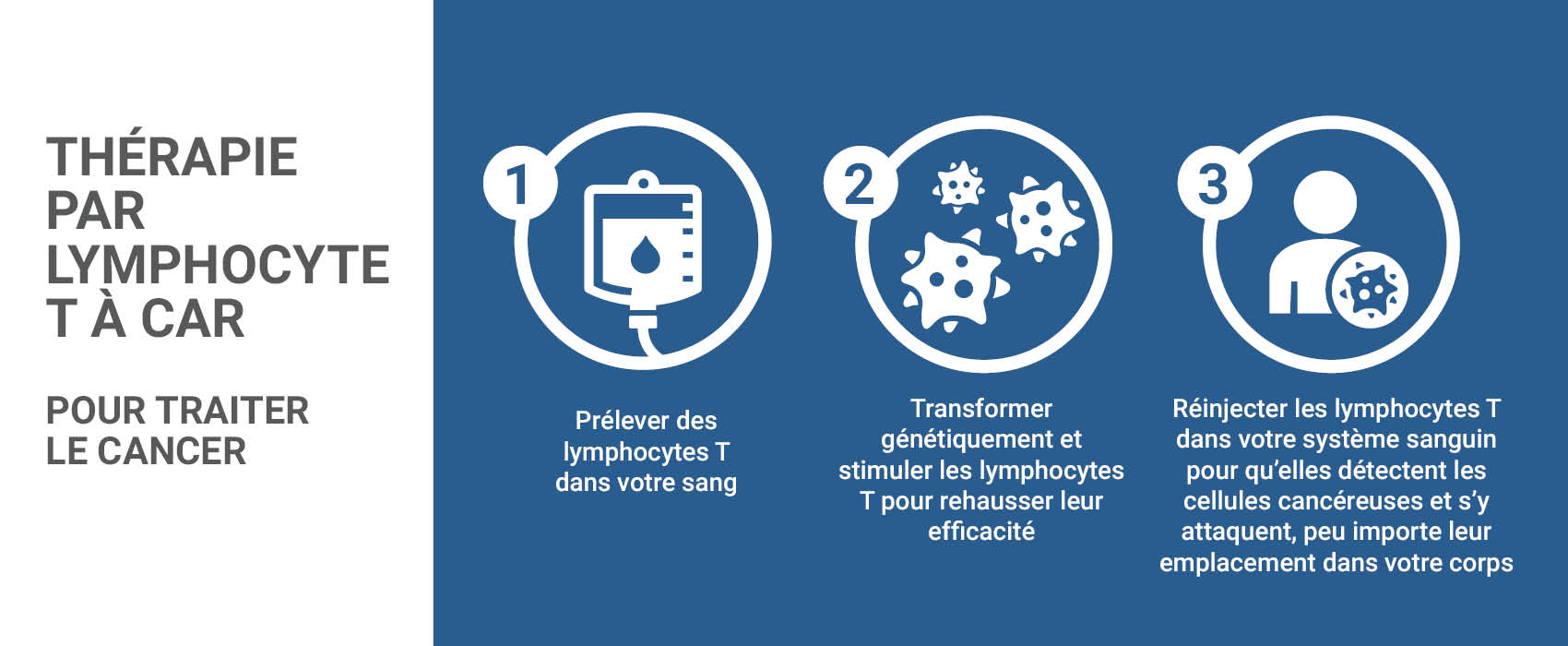
 « En 2012, j’ai reçu un diagnostic de cancer du sein à un stade précoce. Malgré le traitement chirurgical standard, la chimiothérapie, la radiothérapie et le traitement hormonal, le cancer est réapparu quatre ans plus tard. Il s’était propagé à mes poumons, à mes os et à mes ganglions lymphatiques.
« En 2012, j’ai reçu un diagnostic de cancer du sein à un stade précoce. Malgré le traitement chirurgical standard, la chimiothérapie, la radiothérapie et le traitement hormonal, le cancer est réapparu quatre ans plus tard. Il s’était propagé à mes poumons, à mes os et à mes ganglions lymphatiques.