Publié : septembre 2025
Temps de lecture : 3 min 30 s
Publié : septembre 2025
Temps de lecture : 3 min 30 s
- Rockland resident and financial advisor Mathieu Chatelain has always been ambitious — he even built his own home at 19
- Active in the community, he was deeply moved when hearing a patient testimonial at our Foundation's President's Breakfast
- Unbeknownst to him, there was a meaningful connection between him and the doctor sitting next to him at that breakfast
- Determined to help ensure a healthier future, he has decided to support the Campaign to Create Tomorrow by raising $100,000 and running 100 km in 12 hours
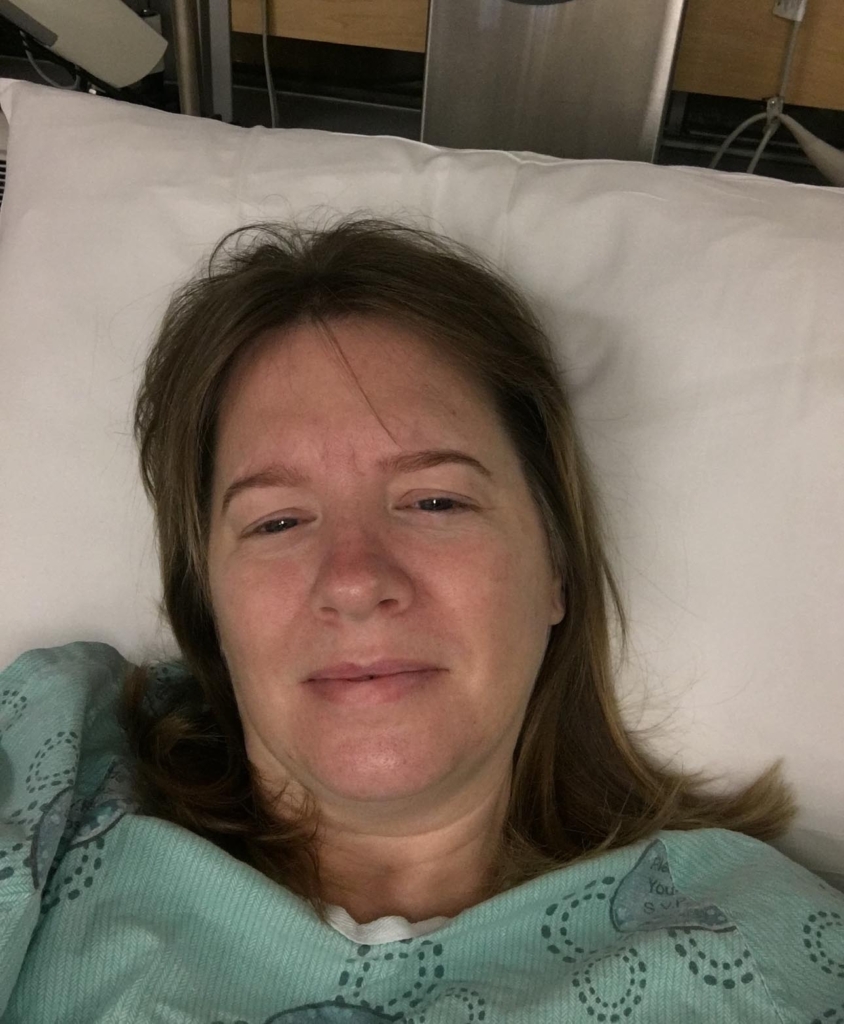
Née dans la région de la baie Georgienne et élevée dans une ferme pomicole, Karol Phillips a élu domicile à Ottawa il y a 22 ans. Elle est l’ajointe d’un conseiller en gestion de patrimoine dans une société de placement et se passionne pour les voyages, la musique et les animaux. En janvier 2023, après plusieurs mois de symptômes, les résultats d’examens médicaux ont révélé qu’elle était atteinte d’une tumeur cérébrale rare. C’est alors qu’elle s’est tournée vers l’équipe spécialisée en neurochirurgie de L’Hôpital d’Ottawa, qui était prête à relever le défi de la chirurgie complexe dont elle avait besoin.
Tout avait commencé en 2022 lorsque des problèmes de vue s’étaient déclarés, en particulier une vision trouble sur le côté gauche. Elle avait également remarqué un inconfort au cou. Elle se souvient qu’elle était devenue « instable ». « Je perdais mon équilibre quand je marchais. À quelques reprises, je suis tombée sans être étourdie, sans perdre connaissance ou quoi que ce soit d’autre. J’étais juste tombée, comme ça. »
C’est alors que son médecin de famille a demandé une série d’examens médicaux, dont des examens cardiaques et des analyses de sang, puis une IRM du cerveau à la fin de l’année 2022. « À ce stade, j’avais du mal à tenir ma tête. Je ne pouvais pas rester assise. Je n’étais à l’aise que lorsque je m’allongeais. Ce n’était pas une douleur; c’était comme une sensation de lourdeur », se rappelle Karol.
L’annonce inquiétante d’une tumeur cérébrale
Lorsque les résultats des examens sont arrivés, Karol a été orientée vers l’équipe de neurochirurgie au Campus Civic de L’Hôpital d’Ottawa. C’est là qu’elle a rencontré deux personnes qui allaient jouer un rôle clé dans son parcours de soins : le Dr John Sinclair, directeur de l’Oncologie neurochirurgicale et de la Chirurgie cérébrovasculaire, et Jessica Lucky, adjointe au médecin, qui travaille avec le Dr Sinclair.
Par une journée enneigée de janvier, Jessica a révélé à Karol que les résultats de l’IRM montraient une tumeur cérébrale de la taille d’une lime. « Les images étaient impressionnantes; je ne les oublierai jamais en raison de la taille de la tumeur et de sa localisation », explique Jessica.
« La nouvelle m’a bouleversée. Je ne savais pas comment l’assimiler. »
— Karol Philips
Le souvenir de cette journée fait encore monter des larmes aux yeux de Karol. « La nouvelle m’a bouleversée. Je ne savais pas comment l’assimiler. J’étais seule au rendez-vous. Je n’ai pas de famille à Ottawa et j’avais peur, mais Jessica a été merveilleuse, explique Karol. Ensuite, elle a fait venir le Dr Sinclair. Il m’a dit que tout irait bien et qu’on prendrait soin de moi. »
Rencontrez neurochirurgien Dr John Sinclair
Rencontrez Jessica Lucky, adjointe au médecin
Un cas neurochirurgical complexe
Les examens ont révélé que Karol avait deux problèmes : une tumeur cérébrale dans la partie arrière du tronc cérébral qu’on appelle la région pinéale et une maladie appelée l’hydrocéphalie. Cela signifiait qu’il y avait une accumulation de liquide dans le cerveau, car la tumeur appuyait sur le tronc cérébral et bloquait la voie d’écoulement normale du liquide dans cette région.
« De toutes les régions du cerveau où l’on trouve des tumeurs, celle-ci est l’une des moins courantes. Je vois un ou deux patients qui doivent être opérés chaque année. Toutefois, l’année où Karol a été diagnostiquée, nous avons eu cinq ou six patients atteints de tumeurs localisés dans cette région. »
— Dr John Sinclair
Normalement, pour traiter cette accumulation de liquide, on utilise un drain ou une dérivation, mais comme l’explique le Dr Sinclair, la situation de Karol était rare : « De toutes les régions du cerveau où l’on trouve des tumeurs, celle-ci est l’une des moins courantes. Je vois un ou deux patients qui doivent être opérés chaque année. Toutefois, l’année où Karol a été diagnostiquée, nous avons eu cinq ou six patients atteints de tumeurs localisés dans cette région. »
Pour un neurochirurgien qui voit des centaines de patients par an, ce sont ces cas qui sortent du lot, car l’opération est unique en son genre : elle est réalisée pendant que le patient est en position assise. La plupart des patients opérés d’une tumeur cérébrale sont allongés sur le dos, le côté ou le ventre, mais pour ce type de tumeur, l’opération est tout à fait différente.

« Une intervention dans cette région du cerveau nécessite que le patient soit assis à 90 degrés. L’incision est pratiquée juste au-dessus de la nuque, ce qui permet d’accéder à un minuscule couloir entre le cervelet et les hémisphères cérébraux, qui se trouvent juste au-dessus. Lorsque le patient est assis, le cervelet se détache en quelque sorte de la partie supérieure du cerveau par simple gravité. Il est ainsi possible d’accéder à la zone où se trouve la tumeur », explique le Dr Sinclair.
Une importante mise en place préopératoire pour une chirurgie unique
Cette chirurgie unique nécessitait une importante mise en place opératoire sur le plan de l’anesthésie et de la surveillance neurophysiologique du tronc cérébral, ainsi que sous l’angle des soins infirmiers. « Notre coordonnatrice des soins infirmiers en neurochirurgie, Francine Robinet-Leduc, est toujours celle qui dirige cette préparation. Il y a beaucoup de choses à coordonner, y compris des instruments spéciaux qui sont placés sur le lit. C’est une mise en place particulière à ce type de chirurgie, explique le Dr Sinclair. Il y a aussi un cadre spécial qui maintient le patient en position assise pendant l’intervention. Ce cadre doit être installé de manière précise. En vérifiant l’installation du cadre, on confirme qu’il sera possible de manipuler le lit si une urgence survient pendant la chirurgie. »
Après la rencontre initiale avec le Dr Sinclair et Jessica, Karol a subi une multitude d’examens en vue de l’opération. En raison de sa localisation dans le cerveau, tout portait à croire qu’il s’agissait d’une tumeur pinéale, probablement bénigne, selon l’équipe.
L’intervention chirurgicale complexe, qui a duré sept heures, a eu lieu en avril 2023. La famille et les amis de Karol se sont mobilisés autour d’elle. Comme plusieurs autres proches, la mère de Karol a parcouru des centaines de kilomètres pour être à ses côtés.
« Il s’agit déjà d’une tumeur très rare qui prend naissance dans les cellules neuronales du cerveau. Il est encore plus inhabituel de trouver une telle tumeur dans cette région du cerveau. »
— Dr John Sinclair
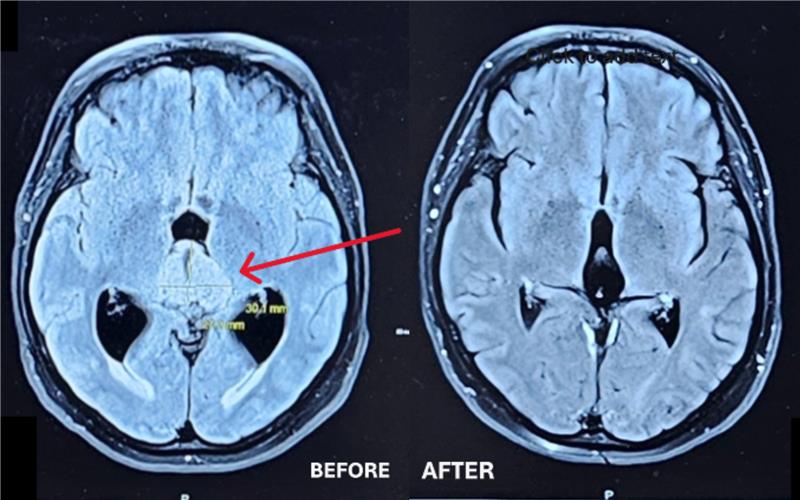
La région pinéale se situe au centre du cerveau, ce qui fait de l’ablation des tumeurs dans cette zone un défi technique, selon le Dr Sinclair. La tumeur a été retirée du tronc cérébral sans aucune complication. Ce n’est qu’après l’opération que l’équipe a eu une surprise : les examens pathologiques subséquents ont confirmé qu’il s’agissait d’une tumeur très rare appelée neurocytome central.
« Il s’agit déjà d’une tumeur très rare qui prend naissance dans les cellules neuronales du cerveau. Il est encore plus inhabituel de trouver une telle tumeur dans cette région du cerveau. Heureusement pour Karol, il s’agissait d’une tumeur bénigne, contrairement à d’autres tumeurs qui peuvent se développer à cet endroit et qui peuvent être beaucoup plus dangereuses du point de vue de la malignité. »

Une profonde gratitude pour des soins exceptionnels
Karol a été hospitalisée deux semaines, principalement à l’Unité de soins intermédiaires en neurosciences du Campus Civic. À sa sortie de l’Hôpital, elle avait besoin d’un déambulateur pour se déplacer et d’une physiothérapie pour reprendre des forces. « Il m’a fallu une bonne année de rééducation pour me rétablir. J’ai commencé par de courtes promenades dans la rue avec le déambulateur, puis j’ai utilisé une canne pendant quelques mois. La canne se trouve toujours dans mon placard. Elle me rappelle tout le chemin que j’ai parcouru », raconte-t-elle.
Comme la tumeur était bénigne et qu’elle a été complètement enlevée, Karol n’a eu besoin d’aucun autre traitement. Au départ, elle devait passer des IRM tous les six mois après sa chirurgie. Puis, en janvier 2025, Jessica lui a annoncé qu’elle n’aurait pas besoin de revenir avant un an.
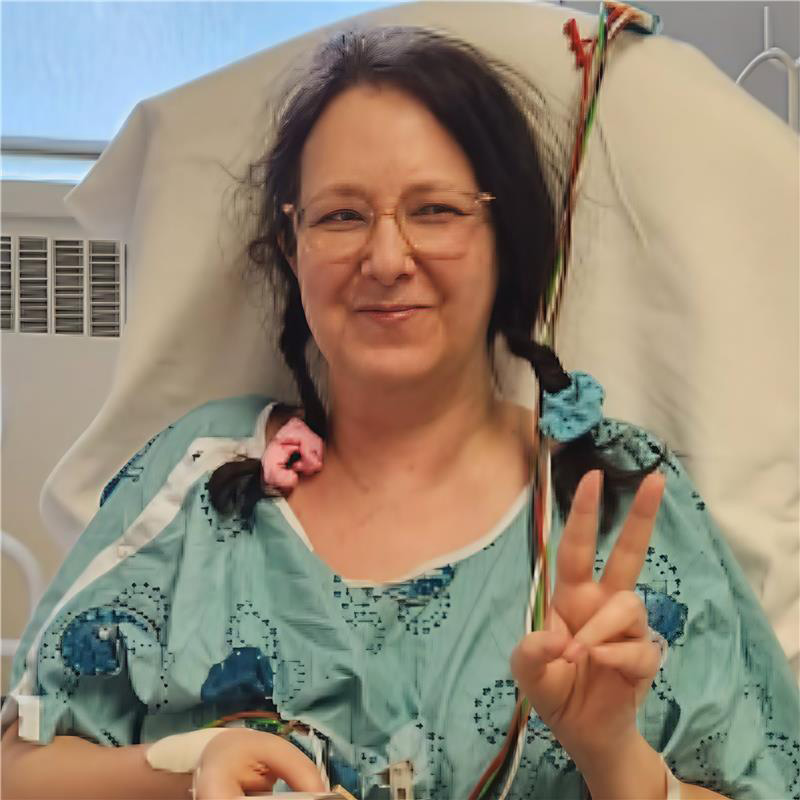
Karol a retrouvé son travail et son réseau professionnel en janvier 2024 et elle en est très reconnaissante. « Je ressens de la gratitude chaque jour. Je pense à la chance que j’ai et j’apprécie vraiment les petites choses. Récemment, j’ai marché jusqu’à ma voiture et j’ai vu des lilas, alors je les ai sentis. Je m’arrête pour sentir les fleurs! »
Karol a également repris goût aux voyages. Sa première escapade après l’opération a été une fin de semaine à Boston avec sa meilleure amie. Lorsqu’elle s’est sentie suffisamment forte, elle s’est rendue en Norvège avec des amis en 2024.
Elle est profondément reconnaissante pour les soins qu’elle a reçus. Elle a remercié de diverses façons le Dr Sinclair, Jessica et l’équipe de l’Unité des soins intermédiaires en neurosciences, notamment par le biais du Programme des prix de gratitude et du tournoi de golf de l’été 2025 de son cabinet, dont les recettes ont été versées à L’Hôpital d’Ottawa.
« J’ai vraiment reçu des soins incroyables. Le Dr Sinclair, il m’a sauvé la vie. »
— Karol Philips
Et Jessica a été un pilier pour Karol tout au long de ce parcours. Jessica explique que c’est précisément pourquoi elle aime son travail. « Il n’y a rien qui me rend plus heureuse qu’un patient qui me dit qu’il se sent prêt pour l’opération – qu’il se sent à l’aise, qu’il se sent rassuré, parce qu’on a répondu à toutes ses questions. »
Bien que Karol attende avec impatience le jour où elle ne sera plus suivie par les membres de l’équipe de neurochirurgie de L’Hôpital d’Ottawa, elle leur sera toujours reconnaissante d’avoir été là et prêts à l’aider quand elle avait besoin d’eux. « À 51 ans, je suis passée de zéro, rien du tout sur le plan de la santé, à une chirurgie au cerveau. Avant cette histoire, je ne m’étais jamais ne serait-ce que cassé un os! Je n’avais jamais eu besoin d’aller à l’hôpital. »
Listen Now:
- Our hospital has a specialized clinic that supports pediatric cancer survivors through their adult years, for those facing long-term effects of cancer treatment.
- An innovative combination of technologies to treat a tumour located near the heart of a young patient with lymphoma was a first in Canada for this type of pediatric case.
- The goal is to deliver an exact dose of radiation to the cancerous tumour, targeting malignant cells to destroy or shrink them, without affecting the healthy cells.