Publié : Août 2025
Temps de lecture : 3-4 minutes
- Notre hôpital abrite une clinique spécialisée qui prend en charge les enfants ayant survécu à un cancer une fois qu’ils atteignent l’âge adulte, en particulier ceux qui subissent les effets à long terme du traitement de ce cancer.
- Une combinaison novatrice de technologies pour traiter une tumeur située près du cœur d’un jeune patient atteint d’un lymphome a été utilisée pour la première fois au Canada dans ce type de cas pédiatrique.
- L’objectif est d’administrer une dose exacte de rayonnement à la tumeur cancéreuse, en ciblant les cellules malignes pour les détruire ou les rétrécir, sans affecter les cellules saines.
Pour les jeunes patients atteints d’un cancer, chaque millimètre est important : la radiothérapie doit être administrée avec une précision extrême afin de ne pas endommager les tissus sains avoisinants et parfois toujours en croissance. Heureusement, L’Hôpital d’Ottawa est un chef de file dans ce domaine. Il fournit des soins à toute la population de l’Est de l’Ontario, de l’Ouest du Québec et du Nunavut, dont les enfants. Récemment, notre hôpital a franchi une étape importante en donnant aux patients de meilleures chances de rétablissement complet avec moins d’effets secondaires découlant du rayonnement. Pour les patients plus jeunes, qui sont toujours en croissance et qui ont une vie bien remplie devant eux, il s’agit d’un progrès vital.
On estime qu’environ 50 % des patients ayant reçu un diagnostic de cancer devront recevoir des traitements de radiothérapie, soit comme traitement autonome, soit en combinaison avec une chimiothérapie ou une chirurgie. Bien que le Centre hospitalier pour enfants de l’est de l’Ontario (CHEO) demeure le principal centre de traitement des enfants atteints du cancer dans notre région, des traitements de radiothérapie destinés aux jeunes patients sont administrés à L’Hôpital d’Ottawa. Cette collaboration permet donc aux enfants et à leur famille de recevoir des soins aussi complets que possible.

Rencontrer le Dr Vimoj Nair
Soutenir les enfants atteints du cancer lorsqu’ils atteignent l’âge adulte
Le Dr Vimoj Nair, un radio-oncologue, est l’un des deux spécialistes de notre hôpital qui se spécialisent dans le traitement des enfants et des jeunes adultes atteints du cancer. Il explique pourquoi la précision du rayonnement est d’une importance vitale pour éviter les complications graves découlant du traitement, plus tard dans la vie. « Lorsqu’un jeune patient est en rémission et qu’il atteint l’âge de 18 ans, il termine son parcours au CHEO. Jusqu’à 80 % des enfants ayant survécu à un cancer développeront un effet tardif grave ou potentiellement mortel avant l’âge de 45 ans. Par conséquent, ils ont besoin d’être surveillés tout au long de leur vie, et c’est là que nous intervenons. »
Cette forme de suivi à long terme est possible grâce à un programme connu sous le nom de clinique du POGO. Il s’agit d’une clinique spécialisée qui prend en charge les enfants ayant survécu à un cancer une fois qu’ils atteignent l’âge adulte; notre hôpital offre ce soutien à ceux qui subissent les effets à long terme du traitement de ce cancer.
Le lymphome de Hodgkin est un exemple de cancer qui touche les adolescents et qui présente de fortes chances de rémission. La radiothérapie fait souvent partie du plan de traitement.
Supporting pediatric cancer survivors into their adult years
For young patients facing cancer, every milimetre matters — radiation treatment must be delivered with extreme precision to make every effort to avoid damaging the healthy, and sometimes still growing, surrounding tissue. Thankfully, The Ottawa Hospital is a leader in this field, providing care for all residents in Eastern Ontario, Western Quebec, and Nunavut, including children. Recently, our hospital took a big step forward to give patients a better chance at a full recovery with fewer side effects from radiation. For younger patients, who are still growing and have a full life ahead of them, this is critical progress.
It is estimated that about 50% of patients diagnosed with cancer will need to receive radiation treatment during their cancer journey — either as a stand-alone treatment or in combination with chemotherapy and/or surgery. While the Children’s Hospital of Eastern Ontario (CHEO) remains the primary treatment center for pediatric cancer in our region, radiation treatments for young patients are administered at The Ottawa Hospital. This collaboration ensures that children and their families receive the most comprehensive care available.
Rencontrer le Dr Vimoj Nair
Nouveau traitement offrant la dose de rayonnement la plus faible
Notre équipe d’experts spécialisés en rayonnement est constamment à la recherche de nouvelles façons d’offrir les meilleurs résultats possibles à long terme pour nos patients. En faisant preuve d’imagination, elle est parvenue à utiliser une combinaison novatrice de technologies pour traiter une tumeur située près du cœur d’un jeune patient atteint d’un lymphome, une première au Canada pour ce type de cas pédiatrique.
Malgré le fait que des approches similaires aient pu être utilisées chez les patients adultes, leur utilisation chez les patients plus jeunes demeure extrêmement rare. « Cette technique a été perfectionnée à L’Hôpital d’Ottawa pour ce type de patient. Elle a considérablement réduit l’exposition au rayonnement du cœur et des poumons, offrant une protection significative contre les effets secondaires à long terme, un facteur particulièrement important pour un patient si jeune », affirme le Dr Nair.
Imaginez pouvoir maintenir le corps d’un patient immobile, sans que rien – ni même le plus petit souffle – ne puisse dévier sa trajectoire. Cody Church est physicien médical à notre hôpital. En compagnie de son équipe de collègues, dont Kim Charbonneau, il a dirigé la mise en place d’un dispositif de contrôle actif de la respiration (ABC).
Rencontrer Cody Church
« Le dispositif communique avec nos machines pour allumer et éteindre le faisceau de rayonnement en fonction d’un seuil que nous avons fixé », explique Cody. « Nous calibrons le dispositif en fonction du niveau de confort de chaque patient afin que, lorsque ce dernier inspire jusqu’à ce niveau, l’appareil retienne son souffle et le faisceau de rayonnement s’allume. Une fois que le patient a terminé de retenir son souffle, le faisceau est mis sur pause, ce qui lui permet de retrouver son niveau de confort avant la prochaine ronde. »
Les anciens modèles du dispositif ABC obligeaient le thérapeute à allumer et à éteindre manuellement le faisceau, ce qui rendait les traitements plus longs et plus difficiles à cibler avec précision.
« Avec la technologie standard, le rayonnement est administré pendant que le patient respire, ce qui signifie que tout ce qui se trouve dans le champ de rayonnement, à savoir la tumeur et les zones avoisinantes comme le cœur, peut être irradié. Puisque la respiration fait bouger le cœur et les autres organes, cela se traduit par un traitement moins précis », explique le Dr Nair. « Grâce à cette nouvelle technique, nous arrêtons ce mouvement en demandant au patient de retenir son souffle pendant la radiothérapie. Ce faisant, le traitement n’est administré qu’à la tumeur, permettant ainsi une irradiation beaucoup plus précise et ciblée et une exposition minimale des tissus sains avoisinants et, par conséquent, moins d’effets tardifs. »
Rencontrer Kim Charbonneau
Comment fonctionne cette technique novatrice
L’objectif consiste à administrer une dose exacte de rayonnement à la tumeur cancéreuse en ciblant les cellules malignes pour les détruire ou les rétrécir, sans affecter les cellules normales avoisinantes. Ce niveau de précision aide à limiter les effets secondaires chez le patient.
Le dispositif est muni d’un petit embout en plastique, semblable à celui d’un tuba, qui repose sur les dents du patient. Un bras pliable connecté contrôle le logiciel de surveillance de la respiration. C’est un processus que le patient répète à de nombreuses reprises pour se préparer à ce moment.
« Le principe du dispositif ABC est de contrôler avec précision le volume d’air retenu afin de reproduire fidèlement, à chaque fois, la position de la tumeur et des tissus sains avoisinants. Il peut sembler extrême d’avoir une machine qui contrôle votre respiration; la première fois que vous en faites l’expérience, c’est un peu choquant. Mais après avoir ressenti la sensation, vous comprenez tout de suite », affirme Cody.
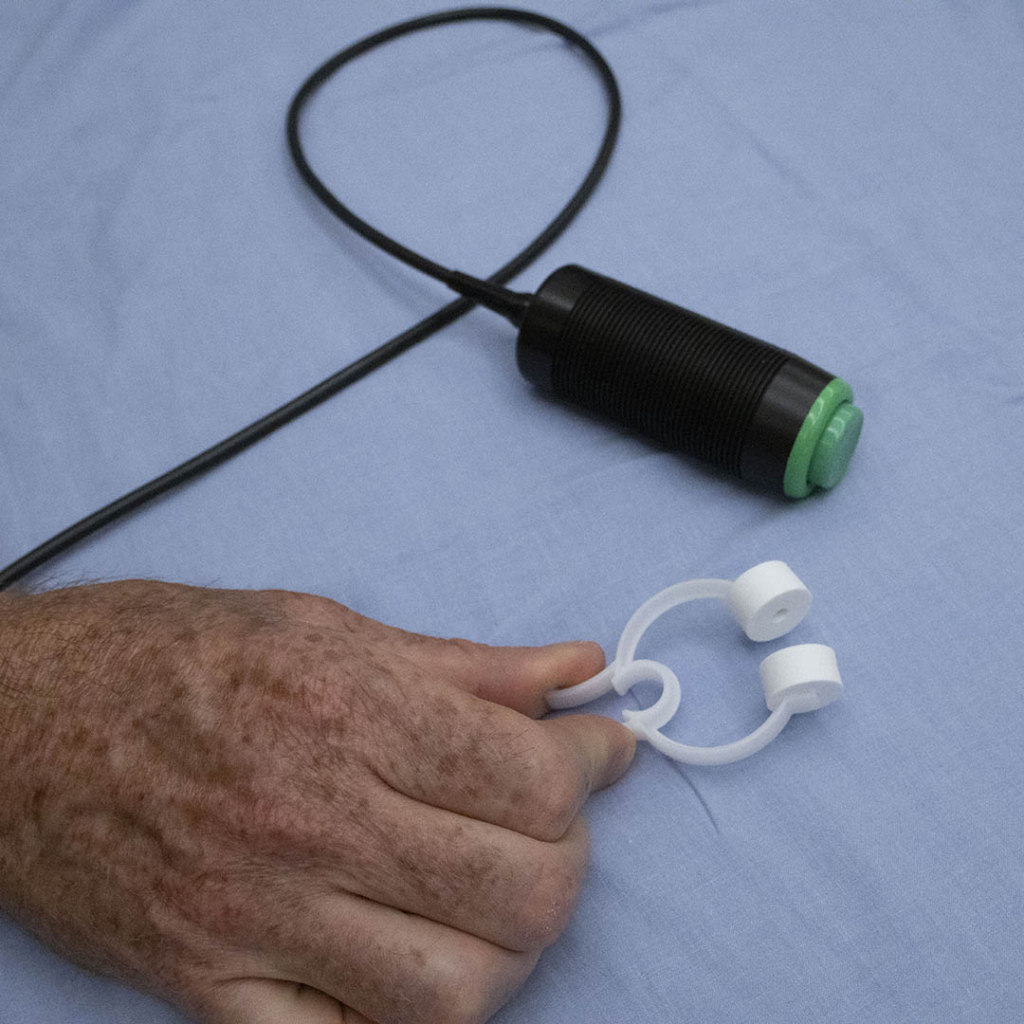
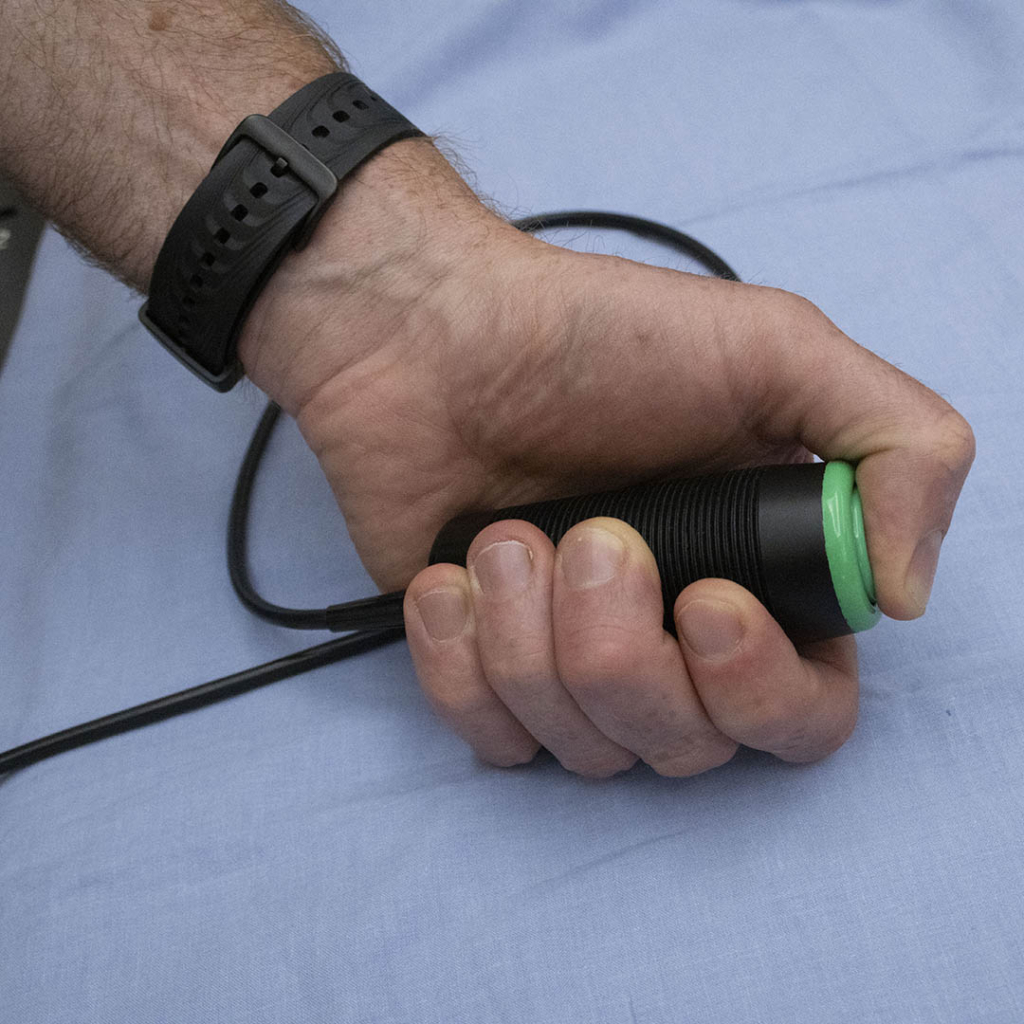

Ce traitement a été administré au patient pendant une période d’inhalation de 30 secondes. C’est ce qu’on appelle un traitement par inhalation. Bien qu’il puisse aussi être administré par exhalation, le traitement procure davantage de bienfaits lorsque le patient inspire. « Il y a une raison pour laquelle nous préférons l’inhalation pour ce traitement. Lorsque vos poumons se remplissent d’air, votre cœur se déplace vers le bas, ce qui l’éloigne de la zone ciblée. »
En moyenne, le patient répète ce processus entre 9 et 15 fois au cours d’une radiothérapie.
Si, à tout moment, le patient estime qu’il ne peut pas suivre le traitement ou continuer de le suivre, l’équipe de soins revient au plan de traitement d’origine pour s’assurer que le patient obtient le meilleur résultat possible.
Donner aux jeunes patients en rémission toutes les chances d’avoir une vie longue et saine
Cette nouvelle option procure un nouvel espoir pour une vie longue et saine, surtout pour les jeunes patients. « Il s’agit de la meilleure solution de remplacement sur le plan de ce qui se passe à l’intérieur du corps pendant le traitement comparativement aux autres technologies offertes. Habituellement, ces technologies peuvent prendre la forme de marqueurs placés sur la poitrine pour surveiller la respiration du patient ou d’une caméra optique qui éclaire la poitrine pour observer la peau. Elles présentent toutes des avantages et des inconvénients, mais avec le dispositif ABC, nous mesurons ce qui se passe à l’intérieur », explique Cody.
Il est important de noter que ce type de radiothérapie ne convient pas à tout le monde. Le tout dépend des capacités du patient, qu’il soit adulte ou adolescent, des particularités de sa situation ainsi que de la mise en place d’une préparation et d’un accompagnement constants. Mais l’équipe se réjouit de pouvoir offrir ce type de radiothérapie dès maintenant, surtout aux jeunes patients.
« Il s’agit de la solution la plus efficace possible et les enfants sont ceux qui en bénéficient le plus. C’est donc la combinaison idéale pour ce qui est de l’adopter dans un premier groupe », explique Cody. « C’est un honneur de faire partie de quelque chose qui aide les patients. J’ai l’impression que chaque nouvelle amélioration que nous pouvons apporter à nos patients mérite tous nos efforts. »

* Cette vidéo est uniquement disponible en anglais.
- Notre hôpital abrite une clinique spécialisée qui prend en charge les enfants ayant survécu à un cancer une fois qu’ils atteignent l’âge adulte, en particulier ceux qui subissent les effets à long terme du traitement de ce cancer.
- Une combinaison novatrice de technologies pour traiter une tumeur située près du cœur d’un jeune patient atteint d’un lymphome a été utilisée pour la première fois au Canada dans ce type de cas pédiatrique.
- L’objectif est d’administrer une dose exacte de rayonnement à la tumeur cancéreuse, en ciblant les cellules malignes pour les détruire ou les rétrécir, sans affecter les cellules saines.